吉本鉄介 症状コントロールガイド 疼痛 Ver. 3.0
「痛みがとれない時にどうするか?」
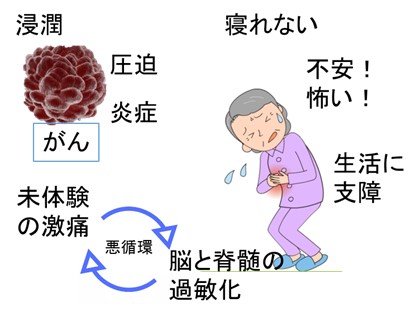
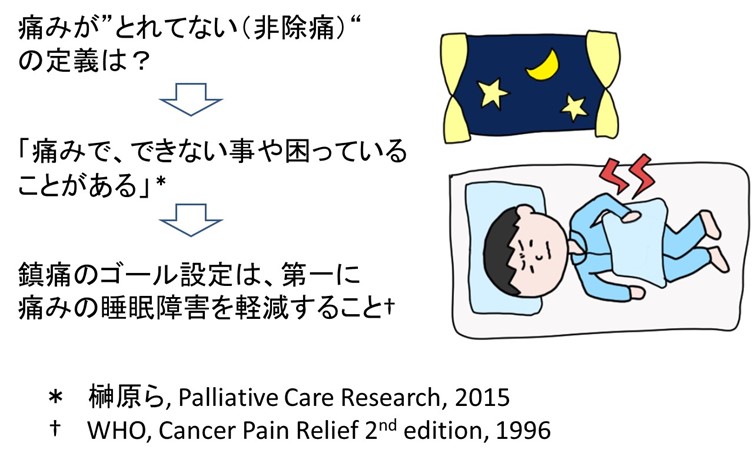
● “痛みがとれてない“患者さんの心身に何が起きているか?
ほとんどが、がん自体の痛み=組織破壊・圧迫、腫瘍炎症が原因です。
大怪我などでおきる急性痛が、「過去に経験しない、つらい痛み」に苦しんでいます。
日常的な痛みを抑えるエンドルフィンや下行抑制系神経が疲弊しているのでオピオイド投与での「脳の対応力をアシスト」を要しています

たいていは、以下のイラストのような「悪循環」が起きています。
このページのコンテンツ
- ⅰ)急がばまわれ! 系統的問診で見直し(レビュー)
- ⅱ)これ、「訳あり」の痛みかも?
- #1 まずは鑑別、ヤバい痛み(エマージェンス)!
- #2 手ごわい痛み(難治性)じゃないだろうか?
- #3 悪循環パターンにはまってない? 典型3パターンを知ろう
- #4 痛みの波(突出痛)がコントロールできてないのでは?
- ⅲ)鎮痛薬の使い方に、工夫の余地があるのでは?
- ⅳ)身体以外の「痛み」も考慮にいれるべきでは?
ⅰ)急がばまわれ、系統的問診で見直し(レビュー)!
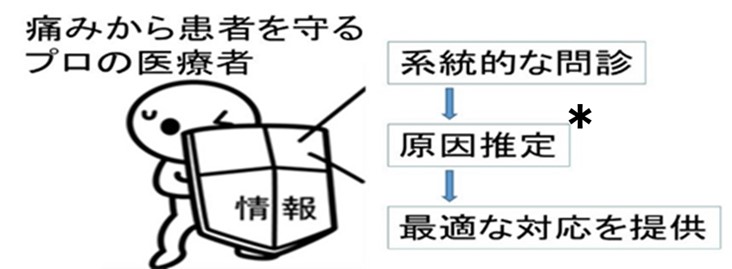
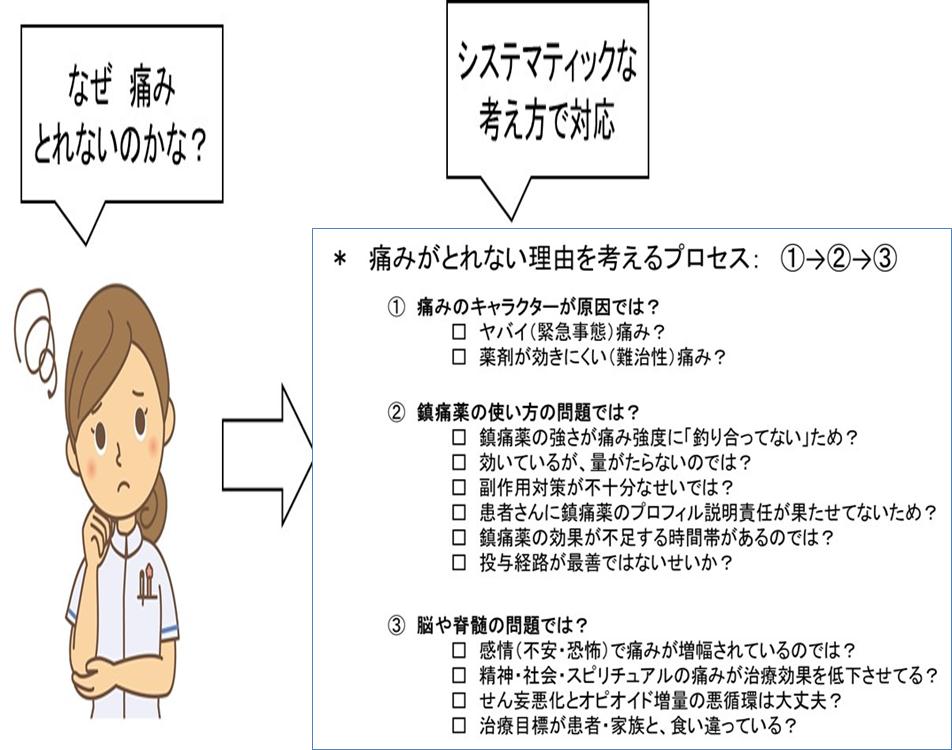
症状がとれないときの行動原理 スリーステップ
痛みも、他の症状と同じ、問題解決の基本パターン、
系統的な問診⇒原因推定⇒最適な対応の順番で考えましょう。
- 1. 痛みのキャラクターが原因では?
- ヤバイ(緊急事態)痛み?
- 薬剤が効きにくい(難治性)痛み?
- 2. 鎮痛薬の使い方の問題では?
- 鎮痛薬の強さが痛み強度に「釣り合っていない」ため?
- 効いているが、量が足らないのでは?
- 副作用対策が不十分なせいでは?
- 患者さんに鎮痛薬のプロフィル説明責任が果たせていないため?
- 鎮痛薬の効果が不足する時間帯があるのでは?
- 投与経路が最善ではないせいか?
- 3. 脳や脊髄の問題では?
- 感情(不安・恐怖)で痛みが増幅されているのでは?
- 精神・社会・スピリチュアルの痛みが治療効果を低下させてる?
- せん妄悪化とオピオイド増量の悪循環は大丈夫?
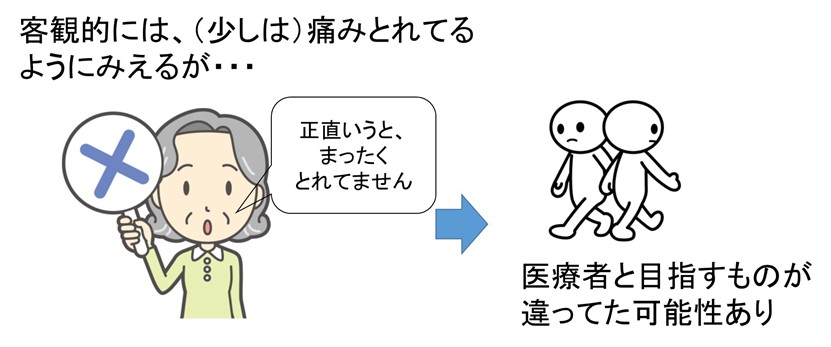
- 治療目標が患者・家屋と食い違っている?
● “O、発症様式”と“P,増悪改善因子とパターン”
重症例での2つのミニマム問診項目
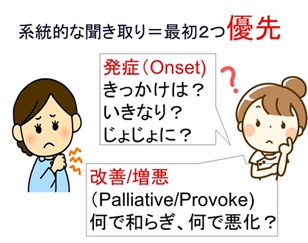
問診に時間がとりにくいシチュエーション(激痛など)では、ミニマム聞き取りをしましょう。
- 発症と契機
- それ、いつから?初めて体験する?
- なにかの契機(きっかけ)があった?
- 急に(何時何分というぐらいに)きましたか?それとも徐々に?
● もし “これは緊急性のある痛み?”と思った場合は
・ まずは鑑別、ヤバい痛み(エマージェンス)を すぐに参照し対応を考えてください。

緩和・悪化因子 = どういう時に(少しでも)軽減か?または悪化する?
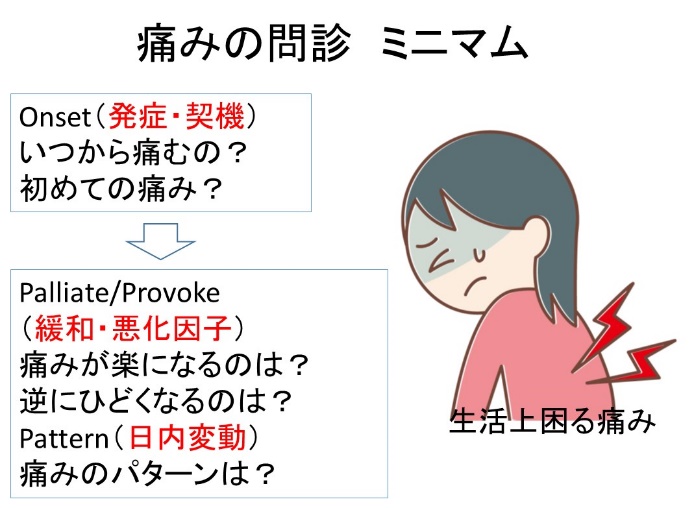
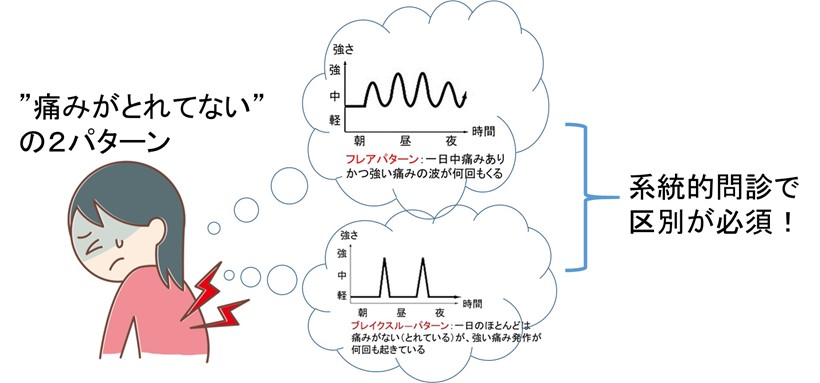
日内変動パターン ⇒ パターン(波)を医療者が書いて選択してもらう
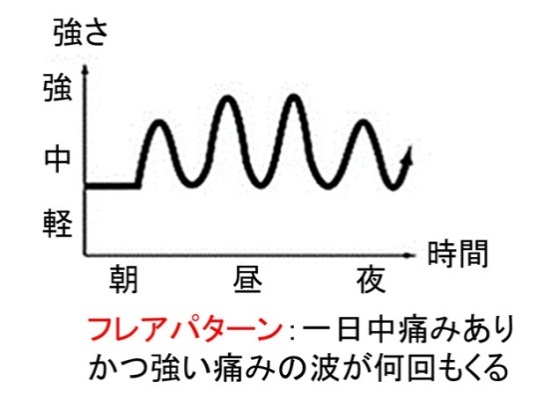
このパターンには、以下の2つが必要です。
- 1. ベースラインの鎮痛薬を増量 (例、徐放オピオイドを30~50%増量)
- 2. フレア(炎のゆらぎのように悪化)のコントロールを工夫
- (例、レスキュードーズの処方と使い方を説明、痛くない生活動作を指導)
このフレアパターンと区別すべきパターンとしてブレイクスルーパターンがあります。
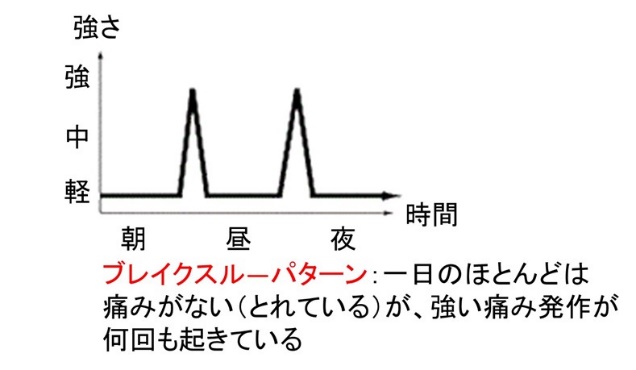
このパターンには、
- ベースラインの鎮痛薬を増量すると、眠気・せん妄・転倒など予想外の事態が起きるので警戒してください。
- しばしば、すぐピークになり、かつ持続時間が短いのでレスキュードーズに工夫なことがあります。
(例、口腔粘膜薬ROO または 持続注ポンプのフラッシュ早送り)
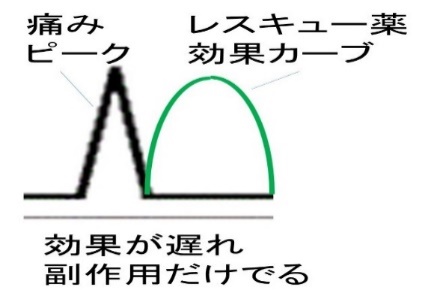

“患者の「痛みがとれてない」は、ブレイクスルー・パターンのことを指すのかもしれない事に注意せよ。”
“痛みがとれてない、に対する安易なベース(徐放性)オピオイド増量は、せん妄や転倒・墜落など医原性イベントを起こすリスクあり“
● ある程度余裕があるケースでは、OとPに加えて以下(O~V)問診を推奨します。
フルバージョン(O~V)問診 = カナダVIHA(バンクーバー島ヘルスオーソリティ)の地域医療ガイドラインを参考に作成しました、実践的なので我々のチームも頻用しています。


“系統的な聞き取りは、外部コンサルトやチーム内カンファの価値を増す“

痛みの特性4項目は、QからTで聞き取ってください
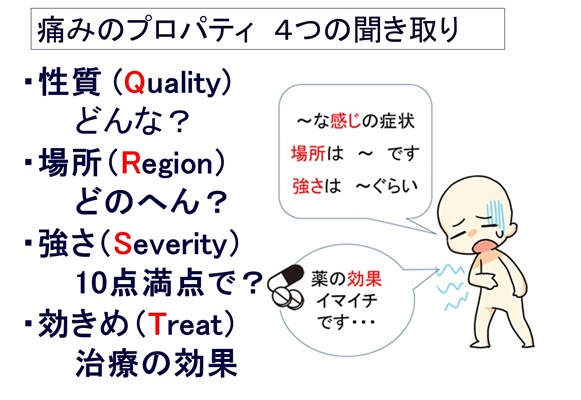
Q = 「痛みの性質・サンプル表」支援ツール
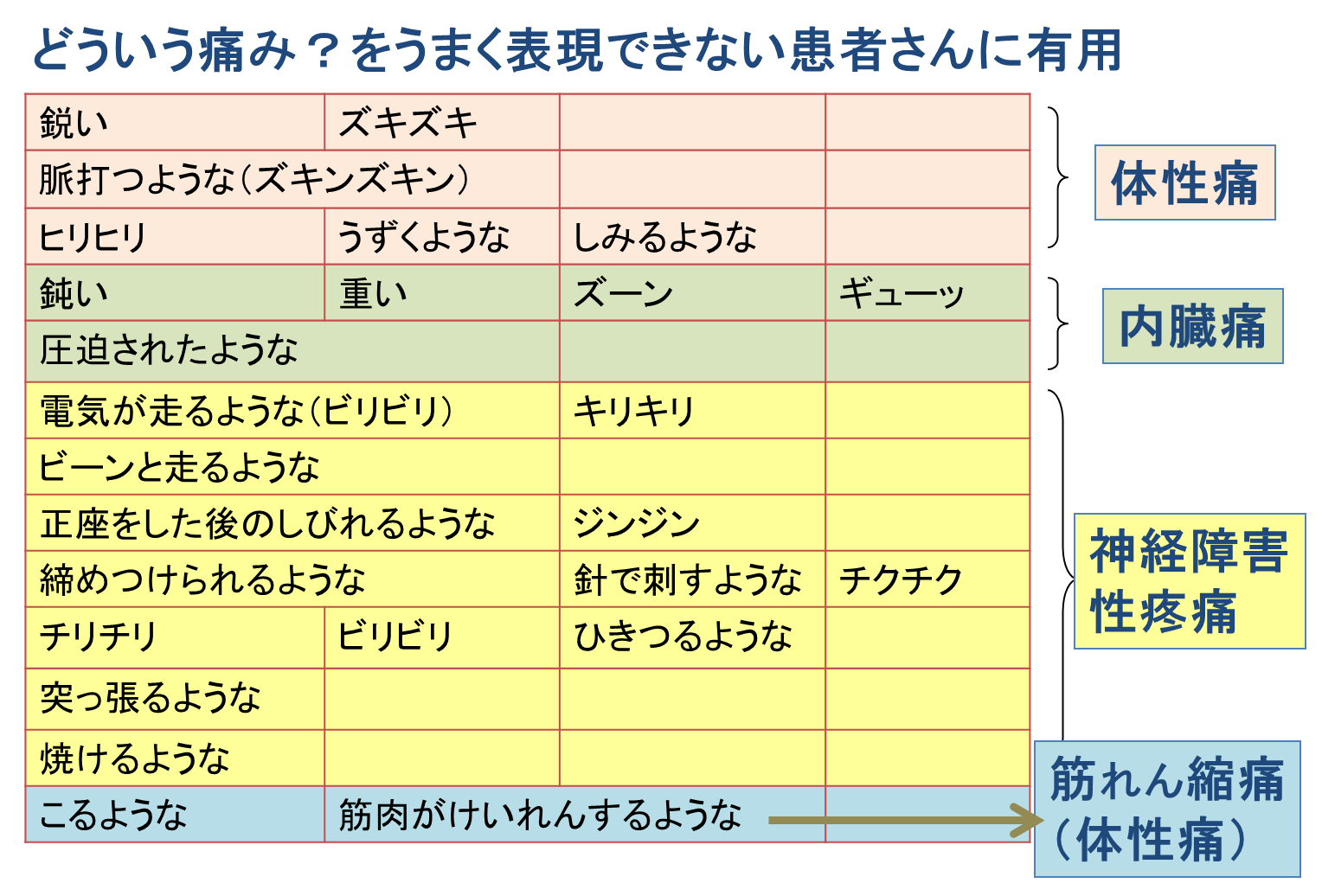
- 痛みの性質から原因分類(体性・内臓・神経障害・攣縮の4カテゴリー)を推定し、そこから有効な鎮痛薬を選択できることがあります。
- 高齢や状態の悪い患者さんでは、上手に表現できないことも多く、サンプル表(埼玉県立がんセンター、余宮先生の講義スライドより)のように「選んでもらう」のがお勧めです。

● 明らかに「体性痛」、または「発赤や熱感のある痛み」のときはNSAIDsを検討

“オピオイドが効かないとき、“鎮痛補助薬の一種”としてNSAIDsを現在使用中のオピオイドに「上乗せ」*か「強化」†する戦略あり“
- * NSAIDs上乗せ戦略の参考文献としては、
- 有効性を調査した9論文レビュー(Jenkinsら、Palliative Medicine, 1999)
- 叙述的レビュー(Lussierら、The Oncologist-2004)
などがあり、多発骨転移への上乗せ投与が有用である可能性が指摘されている。
- † NSAIDsを複数製剤重ねることは、副作用リスクが高くなるだけで意味がない
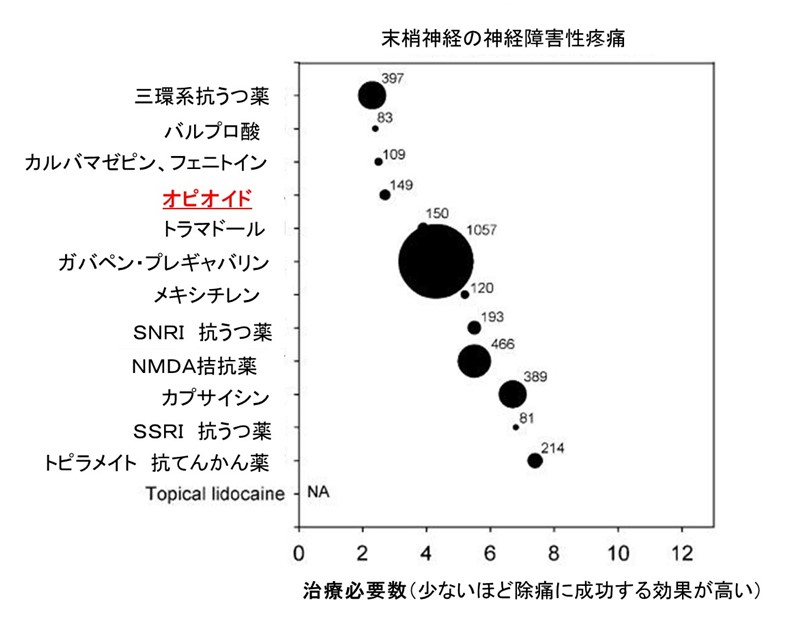
● 神経障害性の痛み(感覚や運動障害の随伴あり)イコール オピオイド抵抗性で鎮痛補助薬開始!ではない。
あきらかに神経障害性(組織破壊<<神経障害)でも、オピオイドが適応であることも少なくありません。(有効である確率を表すNNTが2前後≒ 5割前後の打率)
(理由) 以下のようにオピオイド受容体が生き残っている可能性があるからです。
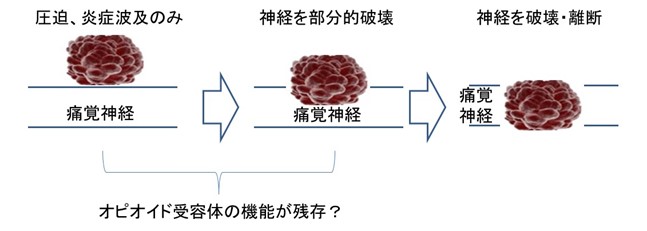
レスキュードーズのトライアル作戦=短時間作用型のオピオイド(レスキュードーズ・オピオイド)の反応をみて、オピオイド反応性を確認してから、徐放製剤を処方しましょう。
以下のように、オピオイドと鎮痛補助薬は、短所長所があり、使い分けが必要です。
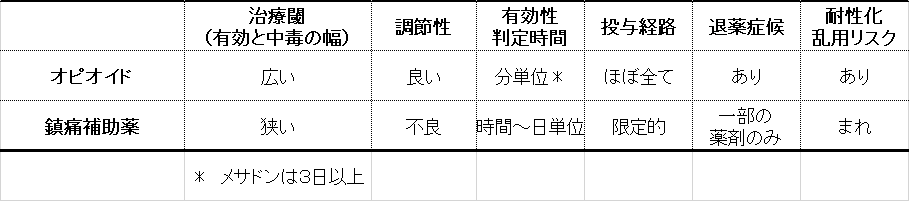
Kahnらによる論説(AJHPM, 2015)を参考に筆者が作成。
乱用リスクについて : 国内には乱用は非常に稀ですが、乱用(Abuse)の前段階である「ケミカル・コーピング」現象は時々遭遇します。
● “(骨格)筋れん縮性の痛み“、にはオピオイドは効かない。
筋弛緩剤としてバクロフェン、または ジアゼパムを用いる
● “膀胱けいれん”など骨盤内激痛には、NSAIDsの坐剤しか効かないことがある
● (骨格)筋れん縮性の痛み“は、発痛点(トリガーポイント)があることが多い。
発痛点とは、圧痛だけでなく、周囲に「痛みがひろがっていく」)感覚があり、索状で有痛性の筋固縮を皮下に触れる。
バクロフェン以外の筋弛緩薬(ミオナールTM、芍薬甘草湯TM)は無効なことが多い。
R=「どこが痛むか?」から得られる情報は多い
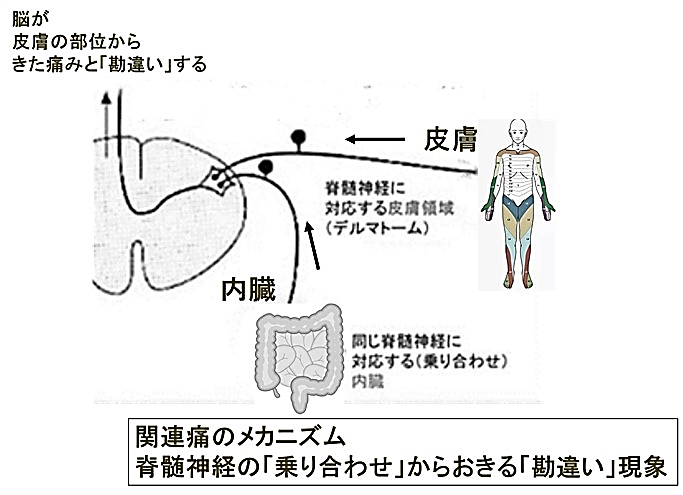
● C1を除いて全脊髄神経(C2~S5)は、皮膚からの感覚(痛覚を含む)を伝達し、その皮膚支配の領域図を“デルマトーム”と呼びます。
下の図のように、内臓の病変による痛覚信号が神経の乗り合い現象により「皮膚に投影」するため「症状から原因部位を推定」できるのです。いわば、便利な痛みの“地図”です。
デルマトームは、諸家の報告により複数あります(下津浦ら、Spinal Surgery, 2012)
下の図のように、的場らは、色分けした「地図」を作成しており、「何色のところの痛み?」という問診・コミュニケーションが可能で便利です。

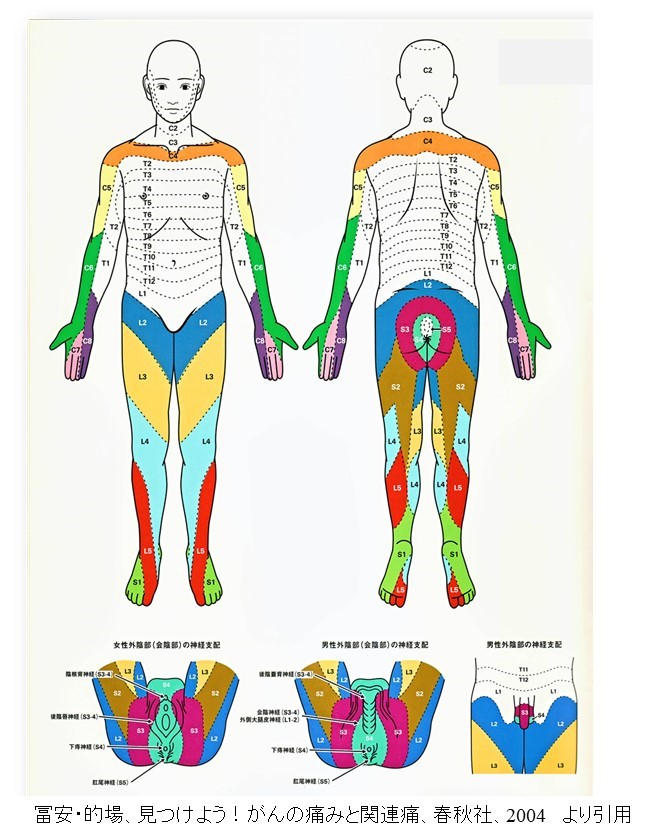

がん疼痛を診察するときには、デルマトームおよび内臓の関連痛テーブルが正確な診断、最適な治療プラン作成において、必須アイテムである。

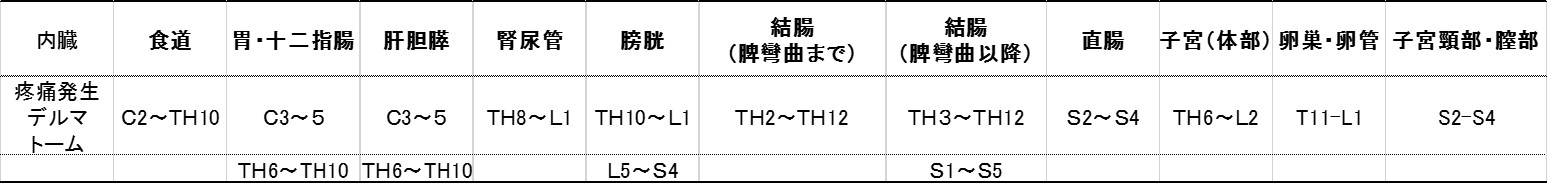
内臓と疼痛発生(関連痛)デルマトーム表
冨安・的場、見つけよう!がんの痛みと関連痛、春秋社、2004 を参考に筆者作成
(注意)知覚神経が複数ある臓器では、デルマトームは分割(スプリット)する
-
例1. 膀胱は体部と頸部で支配神経が違うために起きる現象。
尿道バルーン閉塞や急性尿閉では、「鼠蹊~下腹部」と「会陰部」の両方に痛みを訴えることに注意。
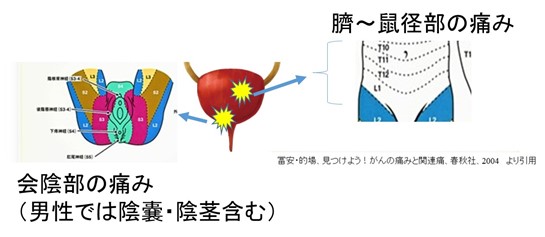
-
例2. 横隔膜の辺縁部以外は、頸部神経支配であり上腹部の進行がんは以下のように頸部~上腕の痛みを伴うことがある。
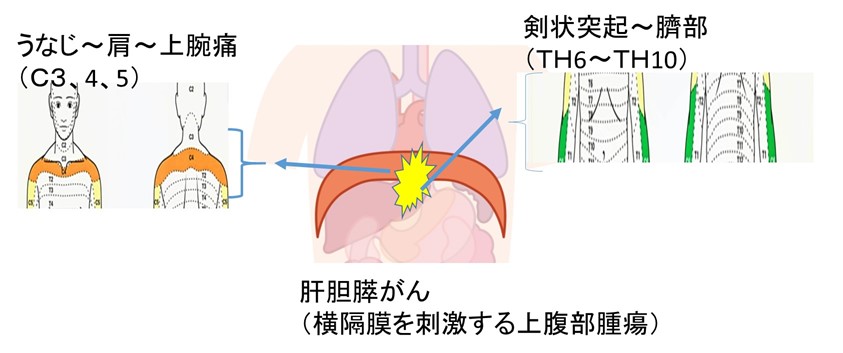
● 関連痛の概念 まとめ
- 脊髄神経の数は限られていて、内臓と皮膚は感覚神経を「共有(乗り合わせ)」するため、関連痛という現象(大脳による錯覚現象)がおきる。
- 横隔膜中央部(肺ができる前の胎児期に頸部から形成)はC3,C4、C5に入力する痛覚神経を「共有」している。
- そのため横隔膜へ浸潤(圧迫)する腫瘍(胃体部がん、肝胆膵など)は、肩付近の痛みが腹痛とともに発生する。
- 関連痛の部位では筋攣縮による圧痛点(トリガーポイント)や自律神経症状(鳥肌)が起きていることがある。
S=「痛みのつよさは?」の聞き取りの注意点
-
NRS(0から10までの整数からチョイス)の数字自体でなく変化に意味がある。
-
数字と重症度は以下のようになる事が多い(例外もあることに注意)
- ★ NRS 1~3 =軽度の痛み
- ★ NRS 4~6 =中等度の痛み
- ★ NRS 7~10 =重度の痛み
-
数字で痛みの強さが表現するのは非日常的なこと、ある程度の訓練が必要です
-
高齢者や状態不良ケースでは、強い・中等度・弱い・なし、の4段階(VRS)で可です。
-
生活ダメージは重要な「強さ」指標であり、治療ゴール設定に必要な事項です
例、寝返りもできない、トイレに行けない
- 安静時、動作時(最強時)にわけて 聞き取る(パターン、Pの項目参照)べきです。
T=「現在・過去の鎮痛薬の効果」
処方薬剤のプロフィール(効果の発現、ピーク、持続の3要素)情報を提供
⇒「紙に書いてわたす」とよい†(口頭だけではダメ)。
†: WHO, Cancer Pain Relief 2nd edition, 1996 ほか
プロフィール情報を与えた後、「まったく無効か?」「少しは軽減?」を聞き取りましょう。
⇒ 患者さん・ご家族・医療者 全員にとって貴重な情報です。
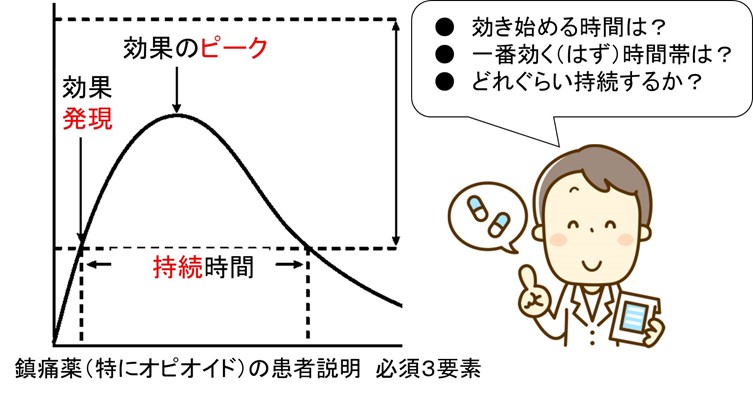
たとえば、「ピークには少し軽減している」「良くなるがすぐ切れる」ことがわかれば、副作用対策に留意しつつ、増量すればよいことが判ります。
WHO方式がん疼痛治療法、処方5原則のうち、With Attention to Detail (細かい配慮をもっての治療)とは、① 副作用対策 で鎮痛薬の利点を最大限発揮すること、ですがもうひとつ重要なことに、② 薬剤の説明責任(アカウンタビリティー)があります。
国内の「痛みが」とれないケース、その最多原因は、この“With Attention to Detail“の非遵守であったという緩和ケアチーム調査結果*があります。
薬剤の「説明ツール」を作成し、患者・家族指導することをルーチンにしましょう。
* YoshimotoらSCORE-G、AJHPM, 2017
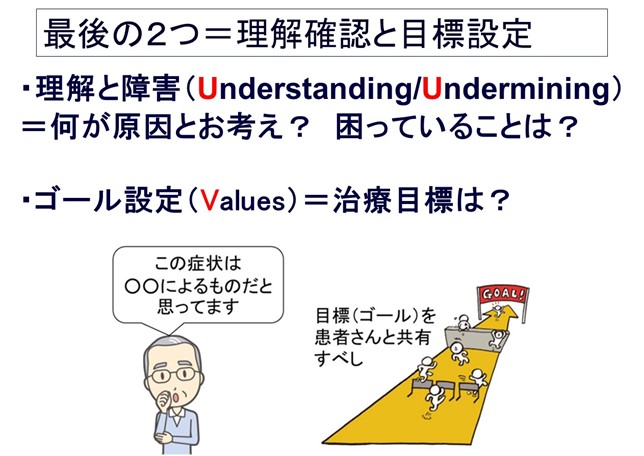
“U”と“V”は患者・ご家族の「治療満足度」を挙げるため必須
ⅱ)これ、問題アリの痛みかも?
#1 まずは鑑別、ヤバい痛み(エマージェンス)!

“Onset(発症様式)が「何分何秒とわかるぐらい急にきた激痛」および、「過去に経験なし」ではエマージェンスの可能性を念頭におくべし”

● ヤバい痛みを、まっさきに鑑別してください。
以下の、ヤバい痛み鑑別リスト6項目を参照して対応することを推奨します。
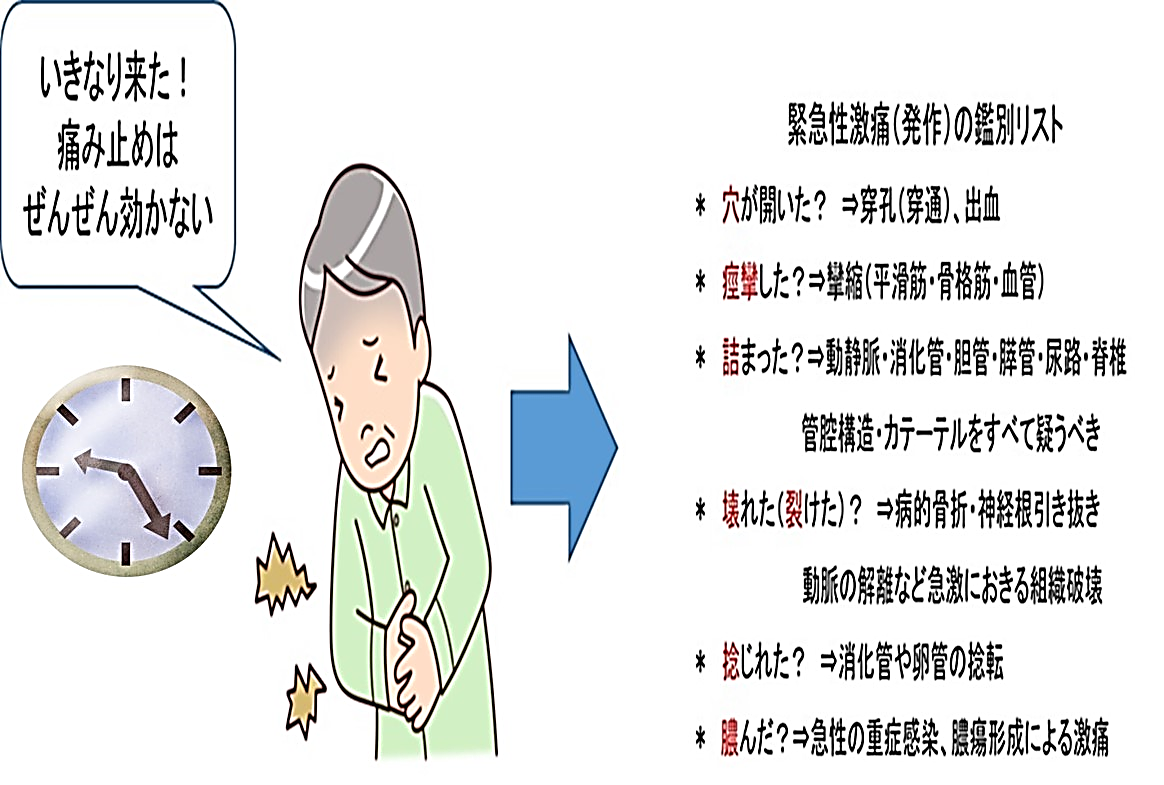
筆者が所属する緩和チーム実体験でも エマージェンス全例とも
- いきなり来た(何時何分という感じ?と聞いて全員がイエスでした)
- いままでの痛み止め(モルヒネなどのレスキュー薬頓用)まったく効かない
でした。
ニーモニック(記憶するための英語頭文字フレーズ)としては、総合内科や救急医療で急性発症の重症腹痛の鑑別としてTROP-I (トロップ・アイ:TROPとは過度、行き過ぎという英単語)が有名です(清水太郎、診断戦略 診断力向上のためのアートとサイエンス、医学書院など)
- T= Tear (裂ける)またはTorsion(捻じれる)
- R= Rupture (破れる)
- O= Obstruction(詰まる)
- P=Perforation/Penetration(穿孔、穿通)
- I=Infection(急性の感染症)

我々は、脱水や電解質失調が多い進行がんを多い、S=Spasm(痙攣)をいれてTROP-SI(トロップ サイ)と応用変形して使っています。
痙攣痛は致死的ではない事が多いですが、突発して鎮痛薬(レスキュー)に反応しない、ということではTROP-I5項目とまったく同じなのが理由です。

“残り時間が短い場合でも、エマージェンスの診断意義は大きい。”なぜなら ①迅速なセデーション処置につながる、②病態アプローチ(例えば、胃穿孔激痛に、胃管留置と絶飲食/PPI投与)が可能なことがあるから。

“がん性腹膜炎では、腹壁が固くないこともありうる。「腹壁が固い!」では急性腹症を疑うべきだが、「固くない」といって、急性腹症を否定してはいけない。”
進行がんにおける腸管穿孔・穿通は、鎮痛薬や安定薬でマスクされて発見が遅れることに注意が必要です。
● 「破れたかも?」=腸管穿孔・穿通を疑うシチュエーションとは?

診断のヒント
- 急性腹症として、突然の耐え難い痛み。
- いままで効いていたレスキューが無効になった。
- 吐き気・冷や汗などの迷走神経刺激症状を伴っている。
- NSAIDsやステロイド などハイリスク処方があることが多い

フリーエアーがないことで消化管穿孔を否定してはいけない
(特に下部消化管では)*
【胃がん穿孔による TROP-I仮想ケース】
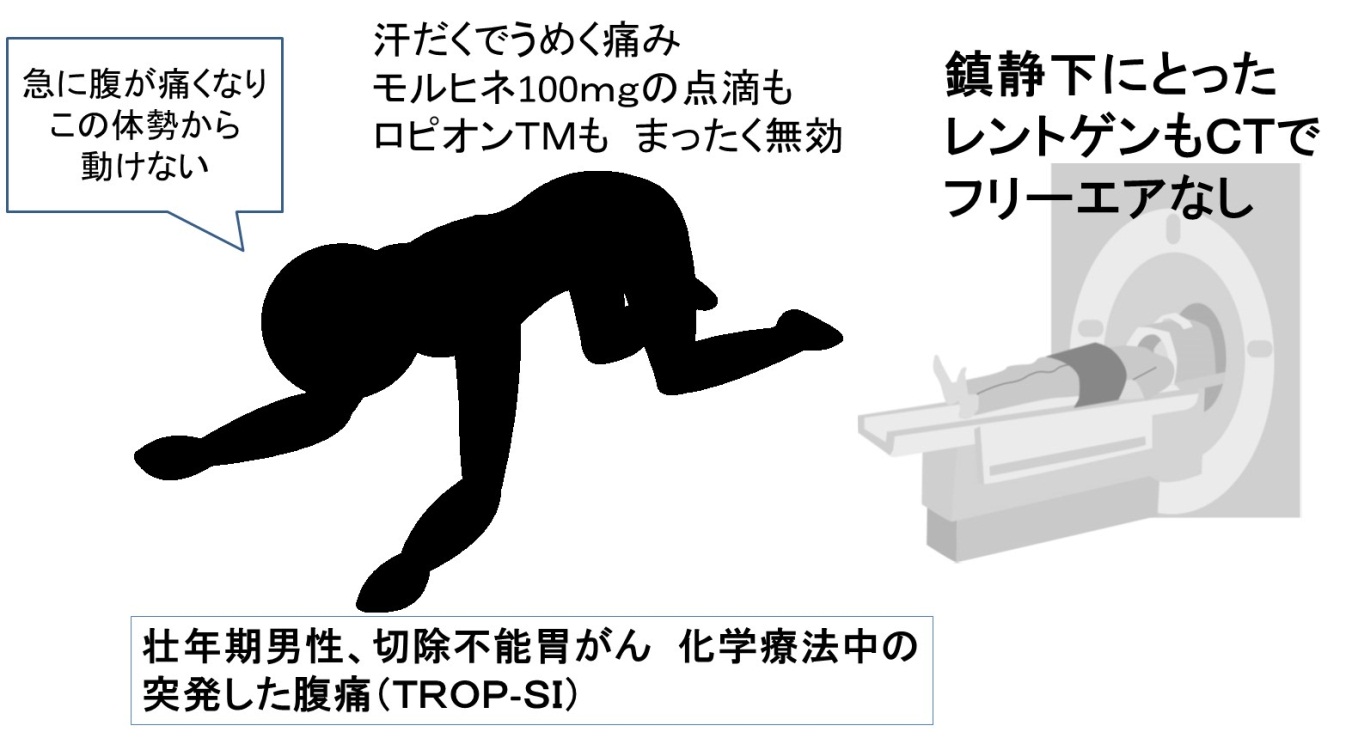
仮想例では、症状から穿孔を強く疑い、胃管減圧・PPI静注をおこない、6時間後に再度撮影した腹部CTにてフリーエアーをみとめた。緊急手術によるドレーン挿入などの治療で、除痛が得られた。
* 近藤ら Japanese Journal of Acute Care Surgery, 2015
● “詰まり“による激痛(TROP-ISのO)
進行固形がんの血液は「過凝固(血栓ができやすい)」であることが多く、突発性の痛みをみたら、血管やリンパ管の閉塞も鑑別にあげて探索しましょう。

● “詰まり“による腹痛(TROP-ISのO)は、血管だけではない。
尿道バルーンカテーテルが留置されているケースでは、いつも注意しよう。
【バルーンカテ閉塞イベント、仮想ケース】
-
60台女性寝たきり、すい臓がんで大量腹水あり、フェンタニル静注の疼痛治療していた。
-
急におきた下腹部の痛みで、フェンタニルのフラシュレスキューにまったく反応なく、本人から「ウエットティッシュ―で鼠蹊部と会陰部を拭いてほしい」という奇妙な?訴えが一晩中あり
-
主治医より「終末期せん妄?鎮静治療をしてほしい」
と緩和ケアチームにコンサルテーションあり。
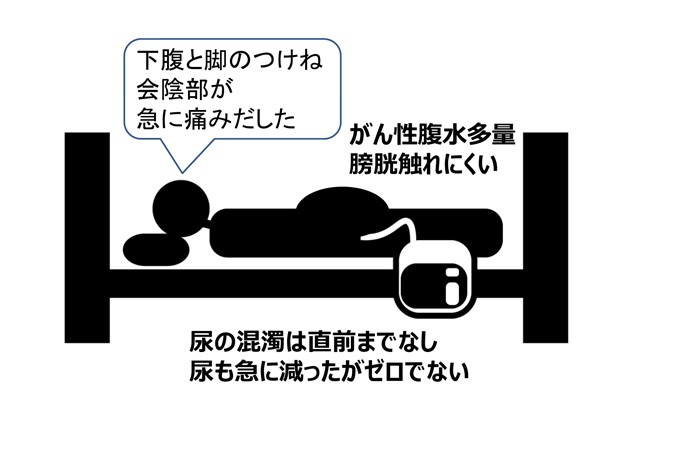
痛みの出現パターン(TROP-IS)とデルマトーム図から膀胱の痛み、とくに攣縮痛?を疑って、カテーテルをいったん抜去、噴出性に尿が排出され痛みと「奇妙な訴え」はまったく消失。

“混濁していれば詰まりやすいが、きれいな尿でも急に詰まりうる”
“きれいな尿だからとカテーテル閉塞を否定すべからず”
(尿テープ検査でpHがアルカリ性であればハイリスク)

“膀胱痛は、支配神経が2系統あるので痛みがスプリットしうる。”
“ゲートセオリー(触覚が痛覚に優先して痛みが軽減)のため、患者さんが「さすっている(さすってほしい)」ところは関連痛かも?と疑うべし“

● 急性発症の疼痛鑑別では病的骨折も重要

“骨転移しやすいがん種(乳がん、肺がん、腎臓がん等)では、急におきた疼痛発作は病的骨折かも?と疑う習慣をつけるべし“

【仮想症例】
-
壮年男性、脊椎転移腎臓がんで分子標的薬の治療中。脊椎転移と原発巣の痛みにモルヒネが処方され、突出痛へのレスキューも有効であった。
-
レントゲン撮影で上肢を拳上した直後から胸痛発生してレスキューが効かない!として緩和ケアチームにコンサルト、痛みでパニックだったので、OとPに絞って問診した。
-
OとPのミニマム問診から、骨折を疑い、触診、および胸部レ線を撮影し、肋骨骨折症候群と診断し「病状を説明し、治療開始」。
-
圧痛・自発痛は第5~8肋骨のゾーンにあった、NSAIDs投与後は第7肋骨のみの叩打痛・動作時痛だけとなった、おそらく肋間筋の攣縮で複数の肋骨部位に痛みがあったと推定)
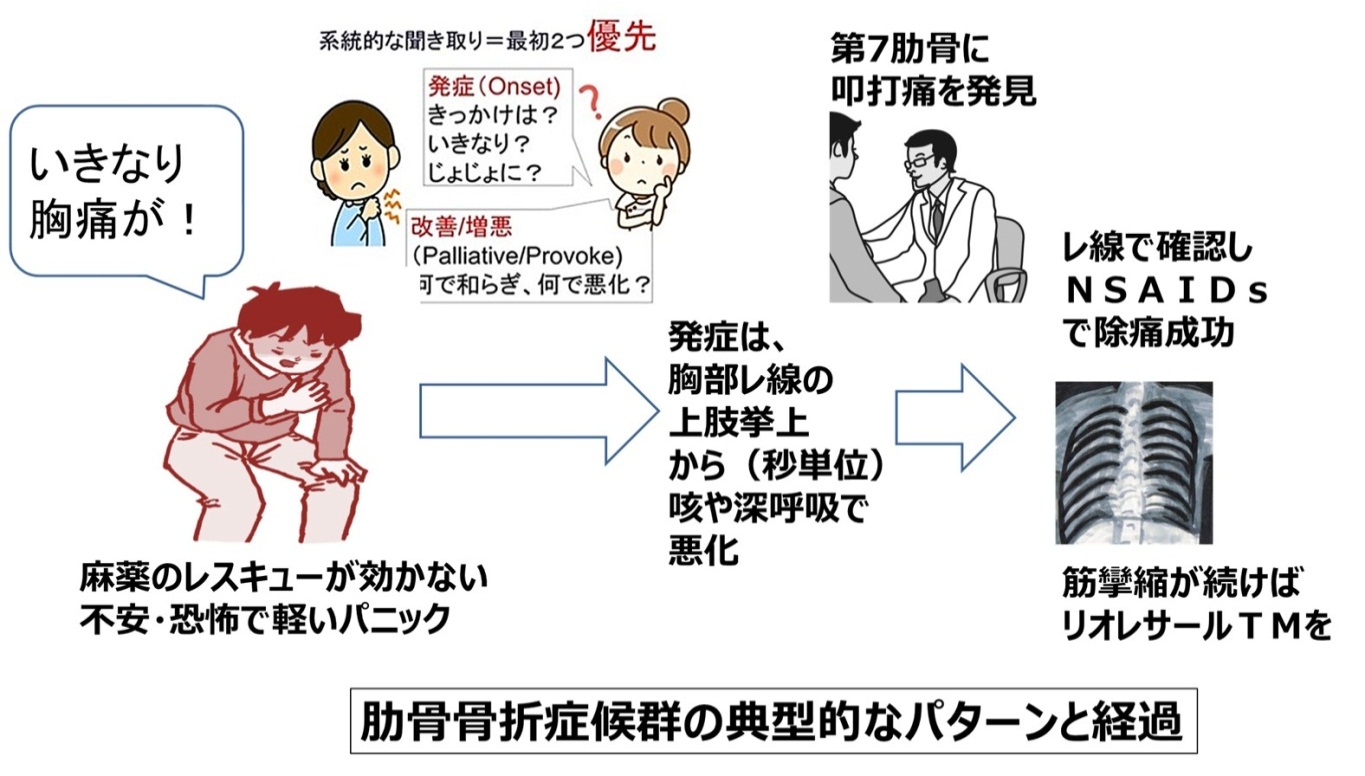

“肋骨骨折症候群、意外に多彩、知っていないと診断が遅れ重篤になるかもしれない“
“レ線検査は診断できるが否定できない。軟骨部の骨折かもしれない”
● 乳がんや前立腺がんなど、骨転移の多い進行がんでは肋骨の病的骨折による胸部痛は稀ではありません。
- 安静時痛は既投与の鎮痛薬でマスクされてることが多いです。
- ねじり動作や深呼吸などの誘発痛が診断のヒントです。
- レントゲン/CTでは判定が難しい軟骨部の骨折もあります。
● 起き上がり(逆に横になる時にも)の激痛(胸部や上腹部痛)をみたら肋骨骨折を疑うべし。「診断と治療のコツ」としては
- 咳や深呼吸や体幹ねじり動作で痛み発作おきる事を確認。
- 診察(肋骨叩打痛や肋間筋攣縮)と胸写・胸部CTを“すり合わせる”
- (紙に書いて)説明して、患者・家族の恐怖感と激痛発作を減らすべし。
● 呼吸困難が主訴になる症例あり(吸気時痛みと不安から)
COPDや肺線維症など慢性呼吸不全のある症例では、呼吸困難感(苦しいという感覚だけ)のみでなく、慢性呼吸不全の急性増悪や肺炎を合併するなど致死的になりうることを知っておきましょう。

● 下部肋骨の骨折 (胸骨に直接つながらない浮肋Floating Ribs) は、上腹部、わき腹の激痛として自覚されることもある。
「動いたとき、深呼吸、咳嗽すると お腹が痛い」の原因鑑別の1つ
- 理由① 腹筋は下部肋骨に付着しており体幹動作により牽引刺激がおきる
- 理由② 図のように下部肋骨の肋間神経(皮枝)は腹壁に広く分布する
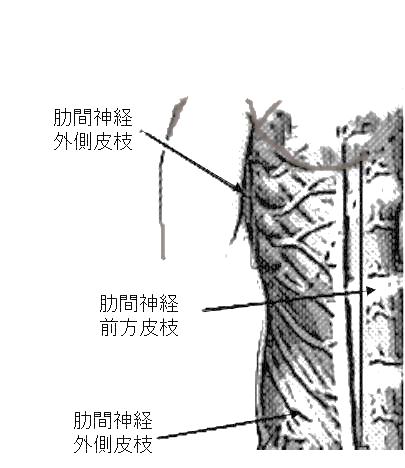
肋骨骨折で腹痛がおきる理由
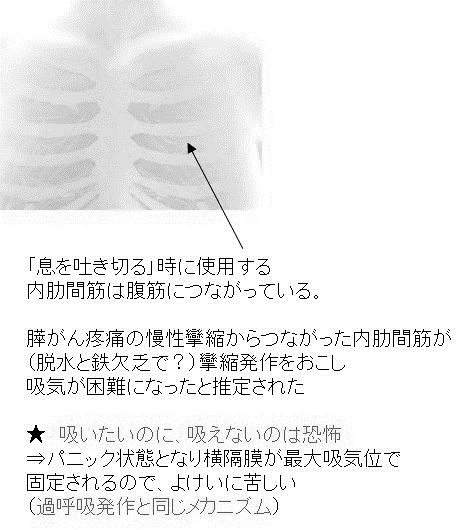
● 急に息が吸えなくなると、恐怖でパニックになりやすいです。
(理由)
腹直筋や内肋間筋(奥のほうにある)は、「息を吐く筋肉」なので、肋間神経からの痛み刺激で攣縮することで、吐いたまま「息が吐えない」から恐怖・不安になる。
● 骨折してなくとも、「肋間筋痙攣」も同様に、突発する胸痛と呼吸困難の発作になることもあります。鉄欠乏(貧血)や脱水や電解質異常のケースでは、要注意です。

- ① “がん患者が突然性の胸痛と呼吸困難を訴えた場合は、虚血性心疾患や気胸だけでなく、胸郭内臓器すべて(心臓・肺・食道・胸椎)、および胸壁(肋骨・胸膜・肋間筋・肋間神経)を疑え“
- ② “突発した胸痛は、死の恐怖を伴うことを忘れるな。”
【胸痛発作の仮想症例】
-
70歳代男性、膵尾がんの術後再発で悪心と左側腹部痛で入院し、食事指導・プリンペランTM・オキシコドン徐放製剤により除痛できていた。
-
ある夜、トイレから戻ったところ、前触れやきっかけもなく、突然胸の激痛がおきて、呼吸困難で起座呼吸(すえない)で、完全にパニック状態となって、オピオイド・レスキュードーズは無効、当直を経由して緩和ケア専従医コンサルト。
-
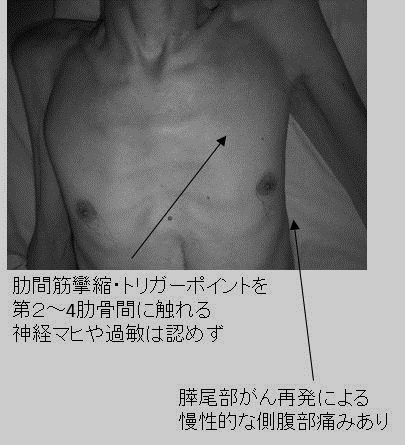
-
痛みの場所は左前胸部(肋骨3~4番あたり)で「刺される」痛みとして表現。
-
血圧低下なし、SpO2 95%、ラ音や呼吸音左右差を聴取せず、緊急ポータブル心電図では虚血性変化なし。
TROP-ISのうち、S(スパズム、痙攣)
#2 「手ごわい痛み」
以下、5カテゴリーを知って病態インターベンションを積極導入
● 5つの手ごわい痛み、に対する病態とインターベンション
-
① 「パンパンに張って痛い」⇒減圧
-
② 「骨の荷重・変形時の痛み(体重をかけたり、動くと痛い)」⇒固定
-
③ 感染性の痛み(発赤や熱感のある病巣痛)⇒抗菌剤(可能なら減圧も)
-
④ 虚血性の痛み ⇒血流改善インターベンション、塩酸ケタミン、神経ブロック
-
⑤ 複数神経を巻き込んだ痛み、特に神経叢の痛み(プレクソパシー)
⇒高用量オピオイド、鎮痛補助薬、メサドン、専門医による神経ブロック
この4つ「てごわい痛み」と認識して、多職種(整形外科・リハビリテーションスタッフ・感染症内科 および緩和ケアの専門家)による対応を推奨します。
「様子見ましょう(Wait-and-See Approach)」は悪化するだけ、禁句です。
てごわい痛み ①張って痛い
「パンパンにはった」痛みであり、手ごわい痛みのなかでもポピュラーです。
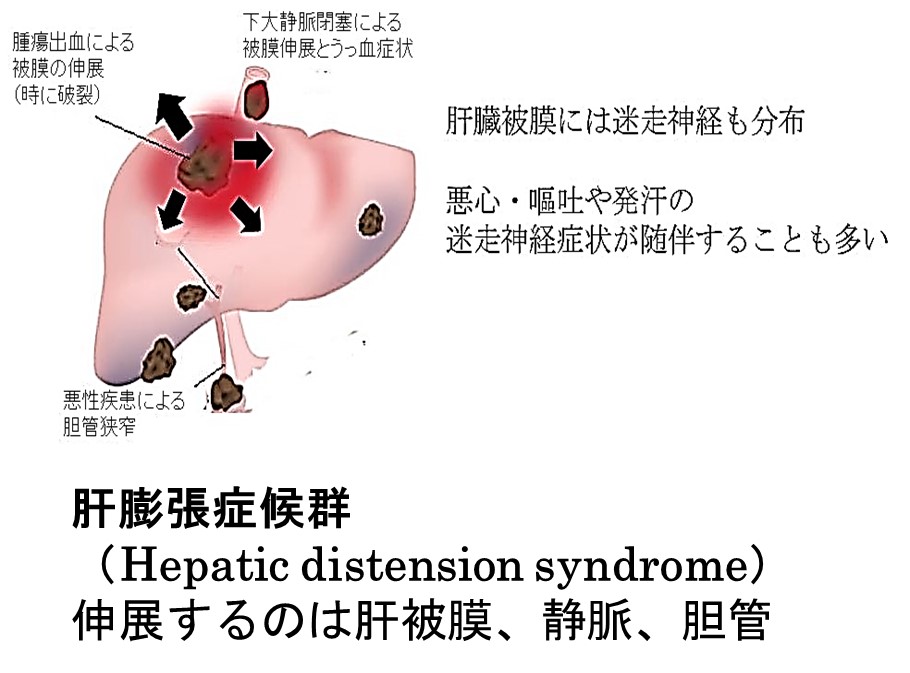
腹部内臓はすべて同じですが、典型例として肝臓の伸張を以下にしめしました。
● 肝臓の「はり痛み」3パターン
被膜伸展(腫瘍が破裂して出血する寸前がもっとも激痛、閉塞による胆道内圧上昇、静脈閉塞による内圧上昇)に対して オピオイドは効果が乏しいことが多く、ステロイドで浮腫軽減・胆道カテーテルによる減圧、などの「減圧ンターベンション」を検討してください。
● 腹部(全体の)「はり痛み」
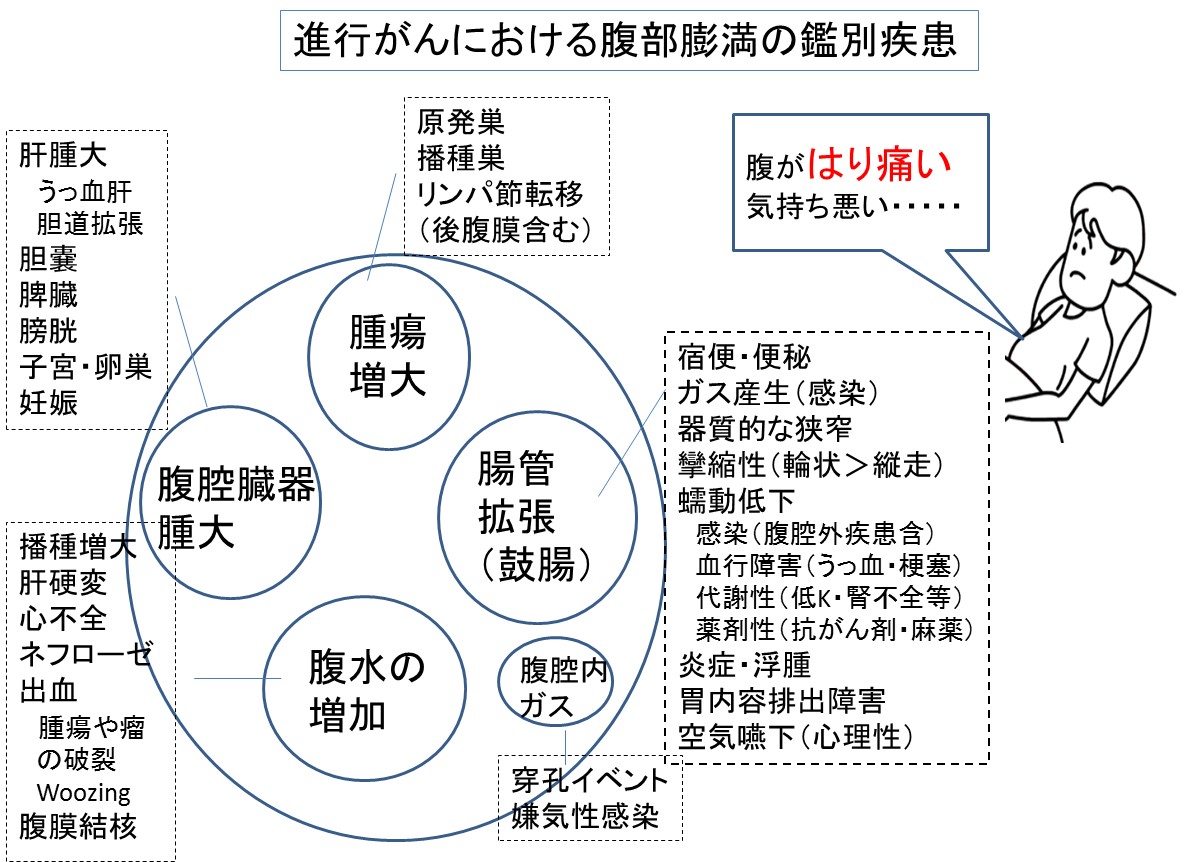
腹部膨満の痛みは、ときに悪心(痛覚神経+迷走神経の両方が刺激)を伴い、原因が多岐にわたり、オピオイドに抵抗する「手ごわい痛み」の1つです。
原因への対応インターベンション(ステロイドなどの抗浮腫治療、絶飲食、便秘治療、腹水排液など)が必要になることが多いです。
以下に腹部膨満の病態を5つに分類したオーバービューを示しました。これは筆者が過去の臨床経験と複数の米国教科書から独自に作成したオリジナルなものです。
インターベンション1つ1つは、大きな効果がなくとも複数を合わせることで、痛みと吐き気が軽減することがあります。
(たとえば、下剤で腸管内圧低下+輸液減量+ステロイドで浮腫軽減)
● 頭蓋内の伸張(膨圧)
限られたスペース内の圧力による痛み(膨圧痛)も鎮痛薬が効きにくい
脳腫瘍の増大(浮腫や腫瘍内出血)による痛みには、麻薬よりも高用量ステロイド・マンニトールやグリセオールの抗浮腫薬が有効なことがよく経験されます。

てごわい痛み ②骨の荷重や不安定さによる痛み
● 高齢者では、もともとの骨痛(腰痛や背部痛)を持っている事も多いです。
Cancer-induced bone pain (CIBP) がん性骨疼痛であると早く診断し、「寝たきり」にしないようにしましょう。

● がん性骨痛(ほとんどは、転移性)には、3つの要素の痛みが混在し、難治性となることが多い。
放射線治療医・整形外科・リハ科が関与すべき複雑な痛みになりやすい。
ゆえに⇒骨転移カンファレンスの開催が望ましい。
一般論ですが、3要素ごとの治療は以下のようになります。
- 動作時痛
- 整形外科・リハビリ科的なアプローチで刺激を回避
- ケタミンの少量投与(50~200mg/日)が有効なこともある
- 安静時痛
- 抗炎症治療とベース・オピオイド(徐放薬)で対応
- 神経障害性疼痛
- オピオイドが効くこともあるが抵抗性なら鎮痛補助薬や神経ブロックを検討する。
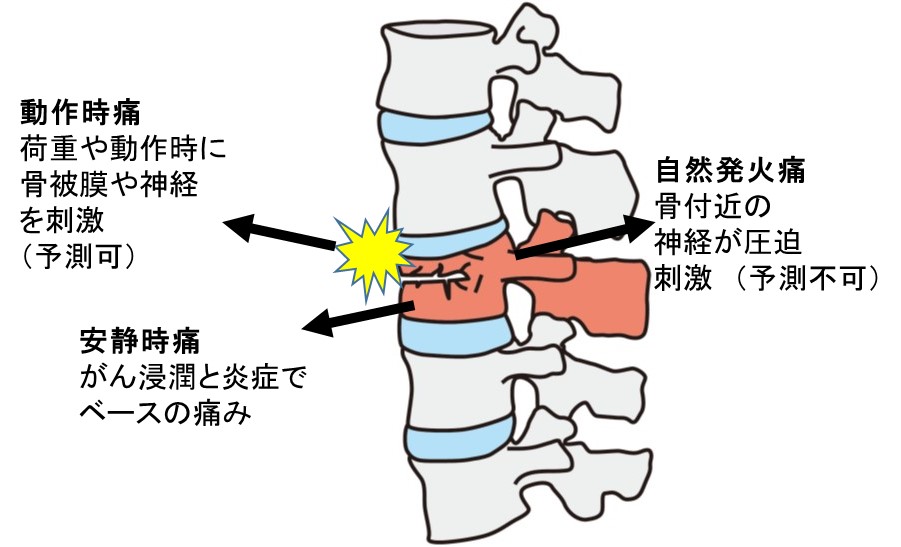
がん性骨痛(CIBP)の3要素
● 脊椎の転移は、部位により疼痛が放散する部位に独特のパターンがあり、痛み以外の合併症(麻痺、感覚障害)も伴うこともあります。よって
椎体症候群の情報を理解した上で、治療にあたることを推奨します。
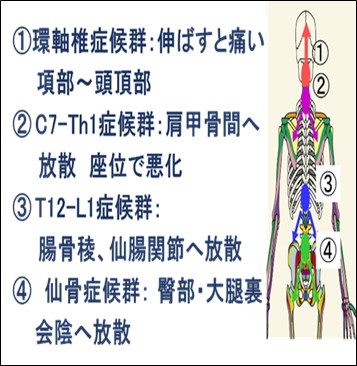
冨安 志郎先生 椎体症候群の講義録より引用
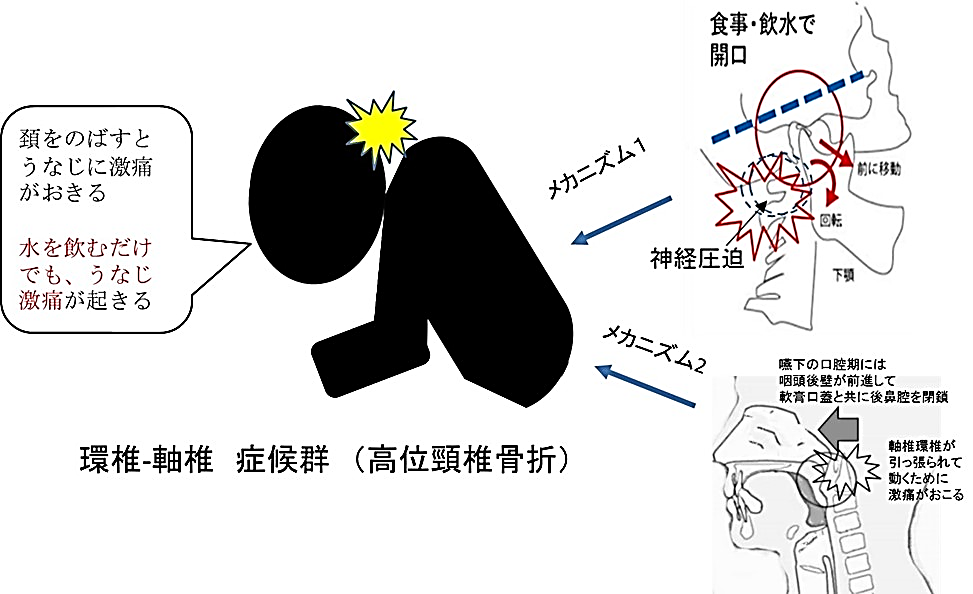
● 椎体症候群① 環椎-軸椎(C1-C2)症候群
後頭骨が痛いのに画像では何もない?として様子をみてしまうこともあります。
病的骨折のリスクがもっとも高い部位の1つです(力学的に弱い)、ゆえに診断後は専門医コンサルして保存的治療をしつつ放射線照射を検討ください。
高位頸椎骨折では、中下位頸椎よりも後方にスペースがあるので横隔神経や四肢・脳神経マヒが起きず、歩行能力もある程度保たれうることに注意ください。
折れる前に症候群を診断し、固定(ハローベストやフィラデルフィア装具)と放射線治療が望ましいです。
● 椎体症候群② C7-TH1症候群
単純レ線やルーチン胸部CTで痛む部位=肩甲骨部・胸壁を探索しても病変がない? ため原因不明で「様子をみてしまう」事も多いようです。
頚胸椎移行部は、力学的に弱い場所なので、早期診断できずに固定療法、安静や放射線が遅れると、対麻痺という悲惨な経過となるリスクがあります。
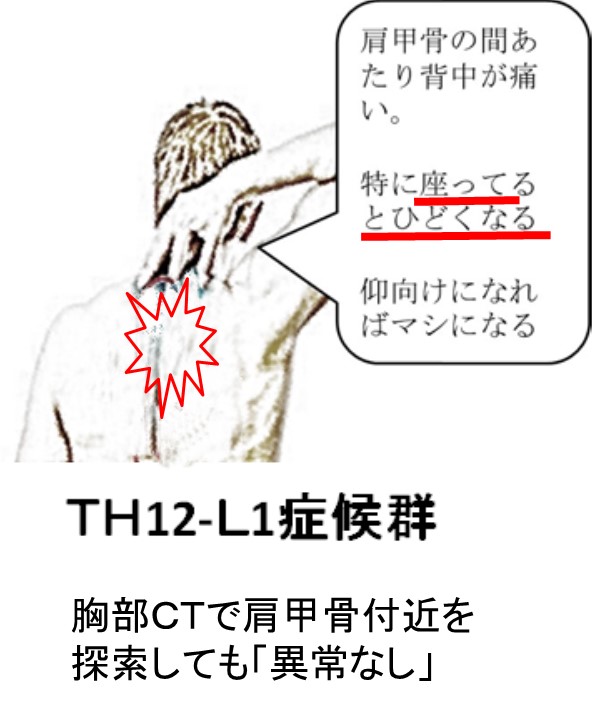
CTも下部頸椎病変を含めて(骨条件必須)、矢状断・前額断の撮影が必要です。
上肢の筋力低下や感覚鈍麻・シビレがあれば髄内転移かも?急ぎMRIをとりましょう。
● 椎体症候群③ Th12-L1症候群
C7/TH1症候群と同じく「有痛部位に病変なし」のことが少なくない。
同様に、経過観察となり、病的骨折で激痛・麻痺となってしまうリスクがある
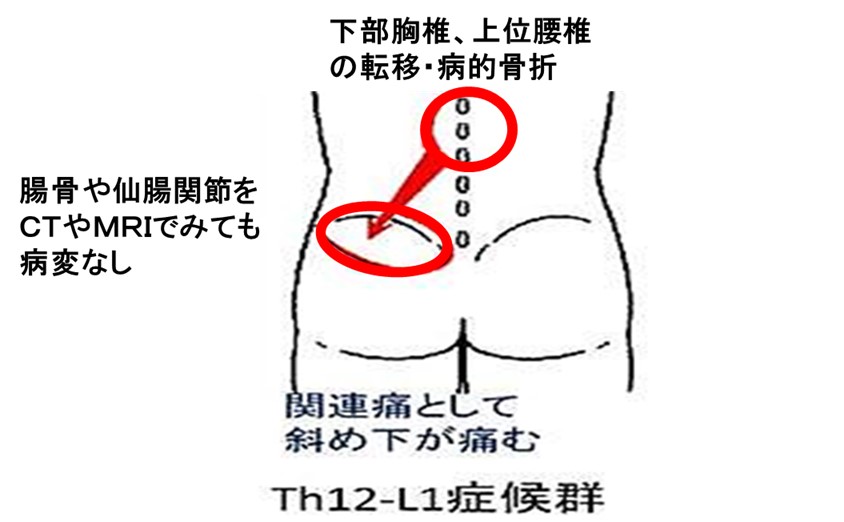
(注意点)TH12-L1胸腰椎移行部は良性圧迫骨折の好発部位です。
とくに高齢者女性では、「もとからある腰痛の増悪かな?」とされてしまい、診断が遅れ激痛となってからはじめて診断されるリスクがあります。
骨転移頻度の高いがん種(肺がん、乳がん、腎臓がん、骨髄腫)をみている医療者がこの「パターン」を知っており、患者家族にもお伝えしておけば、
Th12~ L1を中心に骨条件CT(矢状断、前額断)、MRI診断し(免荷・固定)や放射線治療でQOL・予後改善が期待できるでしょう。
典型的な Th12-L1症候群の「訴え」パターンです。

立位や座位で長時間動かないと痛くなり、逆にゆっくり歩行で軽減。これは、椎間関節刺激の特徴的な訴えであり、骨転移痛の患者さんでもしばしば経験されます。
(冨安先生の講義録より引用)
● 良性の脊椎病変との鑑別をどうするか?
がん患者の多くは高齢者であり、るい痩によって元からあった脊椎の痛み(例 骨粗しょう症、すべり症、変形性脊椎症)が悪化する事は少なくありません。
脊椎関連の痛みの良悪性鑑別は、放射線治療の是非に直結するので重要です。
圧迫骨折の原因推定(粗しょう症と腫瘍の鑑別)と発症時期の推定(古いものの除外)にMRIは浮腫を描出できるので有用です†
† Mc Connelら、J Am Coll Radiol. 2014;11(8):757–763
● 椎体症候群④ 仙骨症候群
臀部・会陰・太もも後面に放散する痛み、歩行時の悪化と特有のスタイルをみたら、仙骨症候群(仙骨の転移)を考慮して、早急にCT等の評価をするべきです。
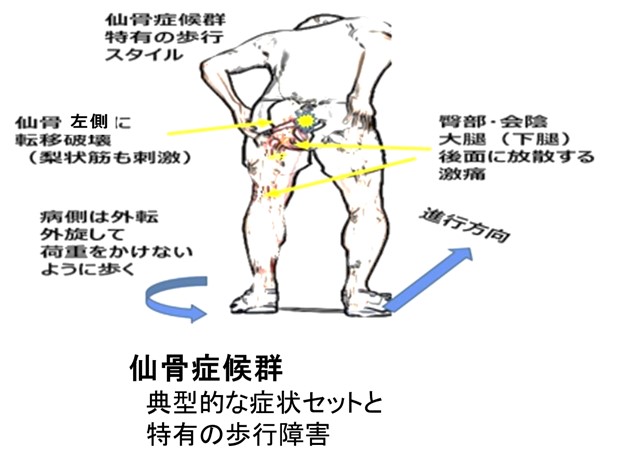
痛みの特徴は、病側に負荷をかける座位や臥床で悪化し、立位や歩行で軽減することです。
仙骨症候群の患者さん ADL障害は
-
#1 長い時間座れない(または病側臀部を浮かせて座っている)
-
#2 股関節の内旋、内転で痛みが悪化するための異常歩行パターン
(病下肢を外転、外旋した体位で歩き、臥床する)
-
#3 殿筋委縮・坐骨神経麻痺を伴うことが多く、尻もち型転倒またはベッドからの立ち上がり時の墜落に注意が必要です(病的骨折で激痛と麻痺が生じる)
仙骨に付着している梨状筋にも浸潤して「悪性梨状筋症候群」合併も多いです。
⇒股関節内転・外旋で臀部や大腿後面の痛み発作がおきる。
参考情報)仙骨症候群に合併しやすい、悪性梨状筋症候群について
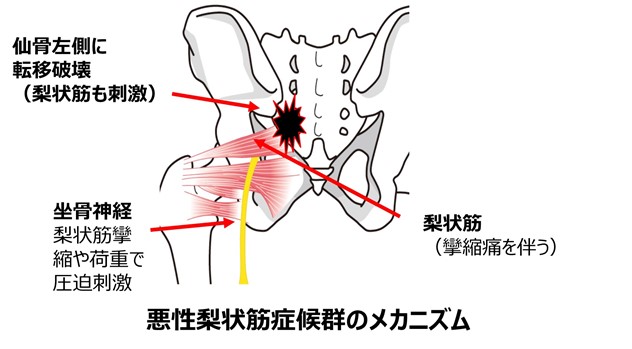
高齢女性は基礎疾患として良性梨状筋症候群を合併している事は少なくない。
梨状筋症候群による痛み、3つの特徴
-
①筋攣縮による梨状筋自体の痛み(トリガーポイントあり筋膜痛)
-
②攣縮に伴う坐骨神経圧迫の激痛発作および神経症状(しびれや脱力)
-
③座位で悪化(特に和式便器、固い椅子)し、逆に歩くと楽になる事もある
● 仙椎症候群の鑑別疾患=馬尾症候群(脊髄障害として最多)

ももの裏側、鼠径・陰部、臀部の痛み*をみたら必ず、歩行や排泄障害がないか?を問診すべし
それは「馬尾症候群」かもしれない。
* 下部腰椎神経、仙骨神経の領域です、下の馬尾解剖図とデルマトームを参照ください
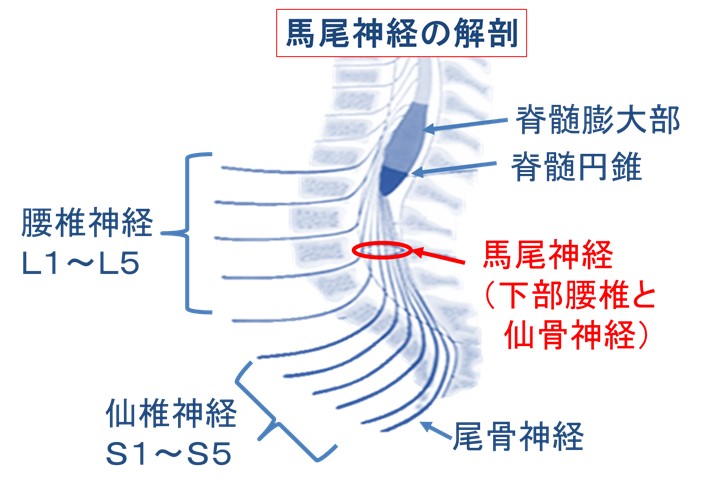
馬尾とは、「脊髄円錐からでた神経の束」臀部・陰部・下肢に分布する感覚運動神経。馬尾が、中枢・末梢で圧迫浸潤されると独特の神経障害「馬尾症候群」を起こす。
原因は、悪性と良性双方がある。
特徴的な4つの症状(4徴)を覚えておきましょう。
4つすべて同時に出現するとは、限りませんが、知っておけば早期診断とQOL改善につながります。
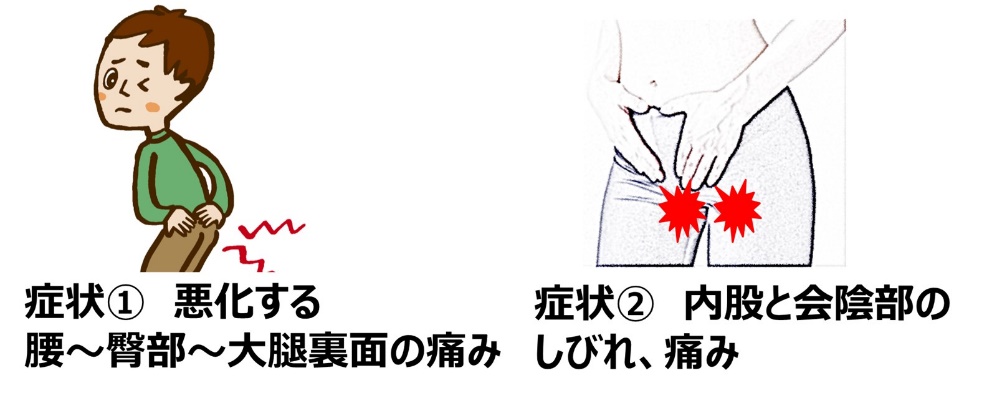
症状①②は、馬尾が圧迫・浸潤される疼痛・感覚障害であり、早期に原因治療をしないと専門医にコンサルが必要な「手ごわい」痛みになります。
③ 臀筋歩行 (特徴的な異常歩行スタイル)

臀筋歩行は、仰向け転倒リスク高い異常歩行、前傾することを大殿筋で制御できないための代償的な現象です。
本人が実行している事も多いが、上の図右のように、歩行器で前傾歩行を指導しましょう。
ベッドからの立ち上がりも困難で、左右差があるときは、骨盤が傾く異常歩行(トレンデンブルグ歩行)となり、中殿筋力低下による骨盤の水平性が保てないためとされます。
④ 馬尾の膀胱直腸コントロール機能を失うため、尿閉や難治性便秘となる
進行がんでは、オピオイド投与の便秘・排尿障害?と考えられ、診断が遅れがちです。
定期的な導尿や浣腸・摘便のあと、ようやく馬尾症候群とわかることがあります。
どんどん悪化する膀胱直腸障害は脊髄障害かも?と考えましょう。

てごわい痛み③ 炎症性・感染性の痛み
頭頸部がんにおいて、突然に「痛みがとれない」「とれなくなった」痛みがおきたら、「腫瘍の炎症悪化」または「感染が発生した」を考えてください。
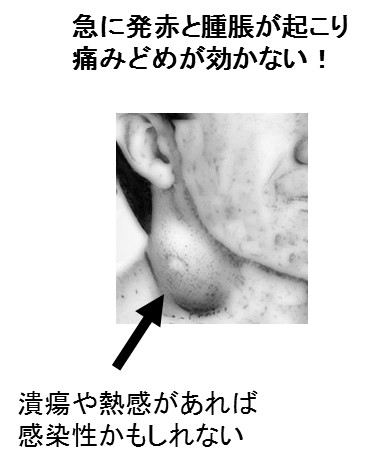

腫瘍か感染性かの鑑別に抗生剤による治療的診断を要する事がある。
⇒その抗生剤投与で3日以内に痛みが軽減する可能性あり。
感染でも病巣形状の変化、WBC・CRP増加、発熱が無いことがある。
Twycross, Cancer Pain Relief in Advanced Cancer, 1986より筆者作成
てごわい痛み④ 虚血性の痛みには鎮痛薬は効かない
褥瘡も、虚血性の痛みが重要な要素で除痛に神経ブロックを要することもあります。
固形がんの進行期では、過凝固、高齢の動脈硬化があることが多く突発した難治性疼痛では、動脈閉塞も鑑別の1つにあげるべきです。
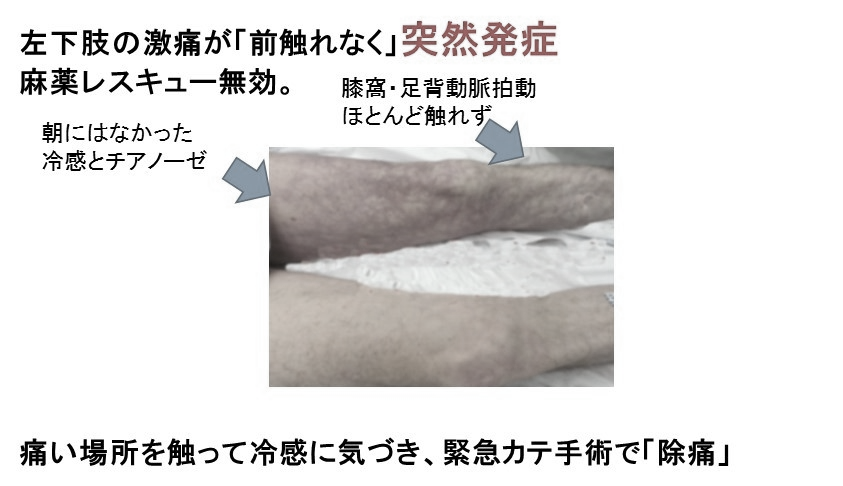
【仮想症例サンプル】
-
70歳男性進行大腸がん、トイレのみ歩行可。腹痛にオキシコドン40mgのベースとレスキューオキノーム10mg処方。
-
ある日、昼食後に左下肢全体の激痛が「前触れなく突然」発症、
それまで(腹痛に)有効だったレスキューは、まったくの無効だった。
-
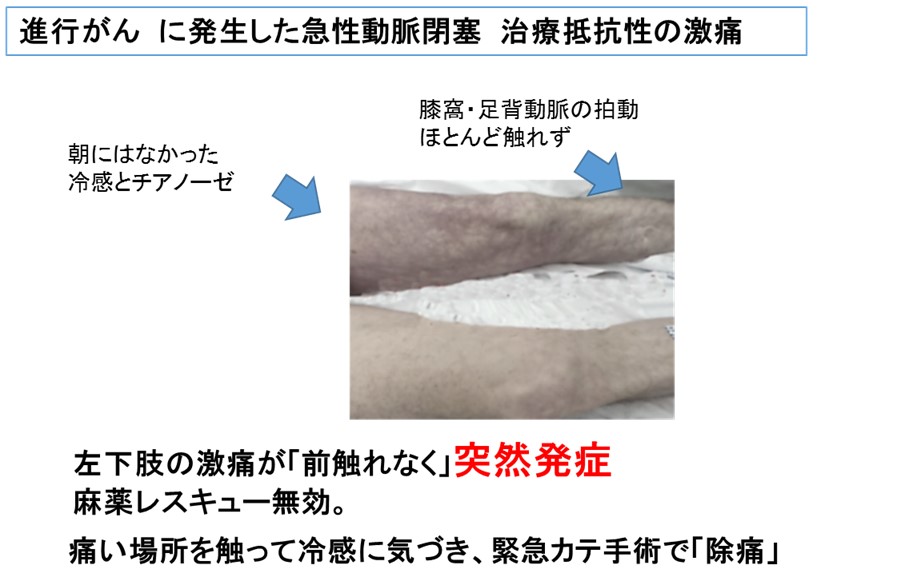
-
ドプラーエコーで急性の動脈閉塞と、診断され大腿動脈の血栓除去手術が行われ、夕方には血行が回復し後遺症なく除痛できた。
手ごわい痛み⑤ 神経叢の痛み(プレクソパシー、Plexopathy)
神経叢の痛みは、たいていの場合手ごわい痛みです。
以下のがん疼痛症候群の情報が必要です。
診断を速やかに行い、早めに専門家に相談しましょう。

“神経叢など複数神経を巻き込むがん疼痛は、難治例が多い。もし「痛みがとれない」なら早めの専門家コンサルが必須。”
神経叢とは、末梢神経が協調運動を行うための網目状の構造です。

感覚神経(センサー)と運動神経が混在しているので、痛み以外にも麻痺・機能障害による、独特の「がん疼痛症候群」の症状セットがおきます。
● プレクソパシー#1 頚神経叢症候群: 頭頸部がんや頸部リンパ節転移が多い。
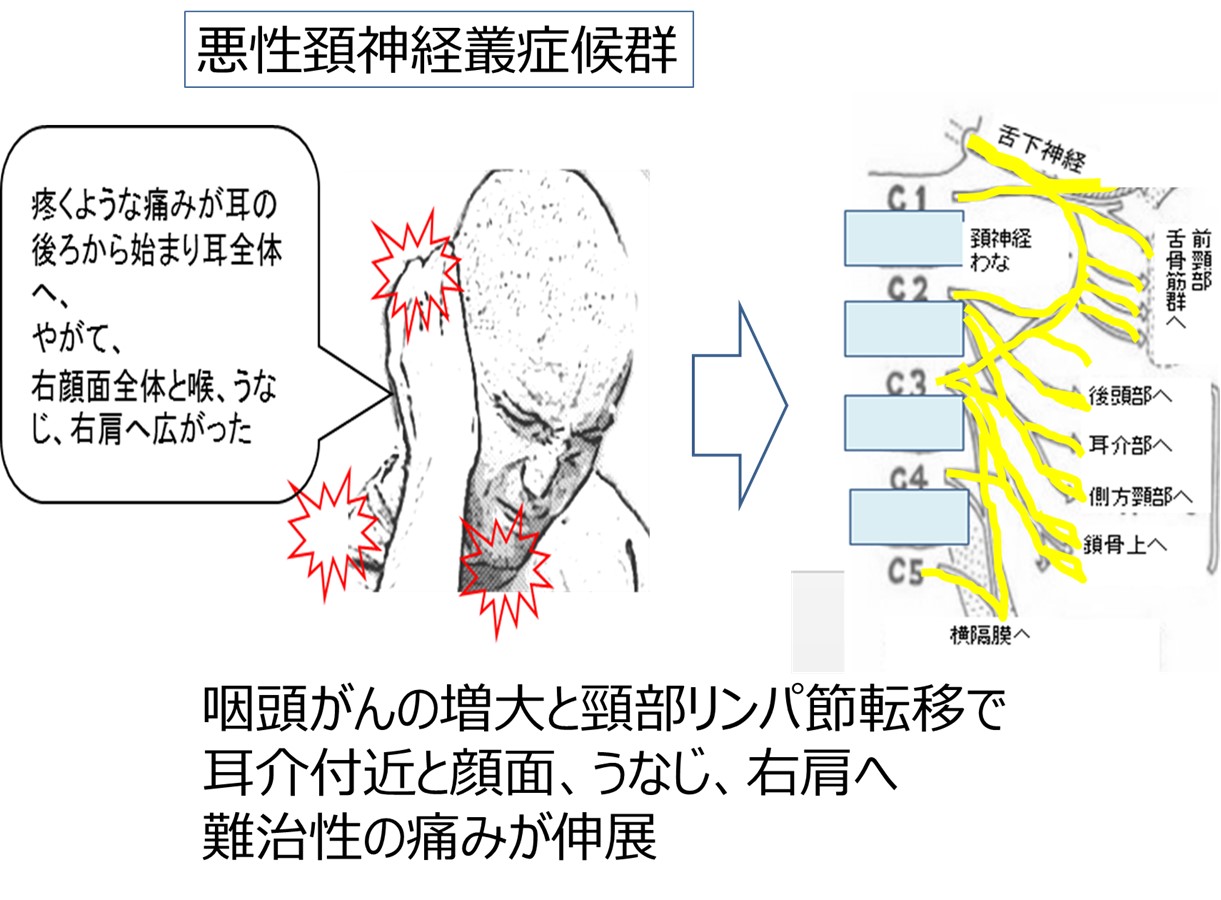
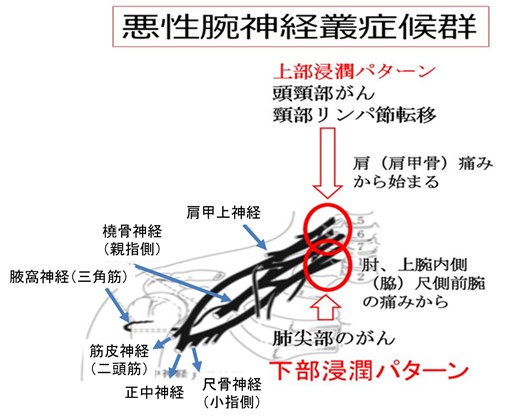
● プレクソパシー#2 腕神経叢症候群
外傷性や出産時後遺症も多いが悪性では2パターン、
神経叢の上部浸潤パターンと下部浸潤パターンがあり、
それぞれの症状を以下図にまとめてあります。
症状パターンからの早期診断と放射線治療で痛みが軽減することもある。
頭頸部がんや上葉肺がんでは、腕や肩の痛み・シビレ・脱力があれば疑うべきです。
まれですが、放射線治療の後遺症としての腕神経叢症候群(神経叢炎)の痛みがあり、再発との鑑別が難しいこともあります。
⇒神経叢炎は上部神経叢に多く、痛みは中等度まで麻痺も少なく、軽減傾向あり
(Twycross, Cancer Pain Relief in Advanced Cancerより)
【典型的な(下部浸潤パターンの)悪性腕神経叢症候群 仮想ケース】
-
50歳代男性。抗がん剤不応性の右上葉扁平上皮肺がん
-
(いわゆるパンコースト腫瘍)腫瘍には、60グレイを約2年前に照射すみ。
-
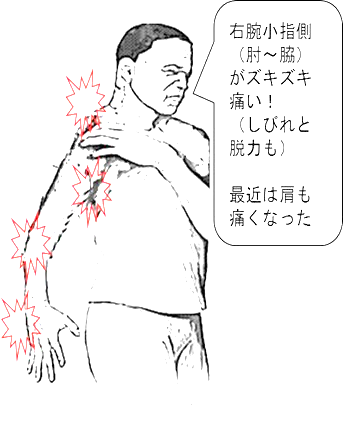
-
右手小指側~肘までの痛み(NRS8/10)
右上腕内側(わきの近く)の激痛(NRS10/10)
夜も寝れない・・・風呂の間だけ軽減するので「自宅では1日6回入浴」
-

-
主治医による内服オキシコドン&リリカなどの鎮痛補助薬の投与でも管理難しいので緩和ケアチームへコンサルト
-
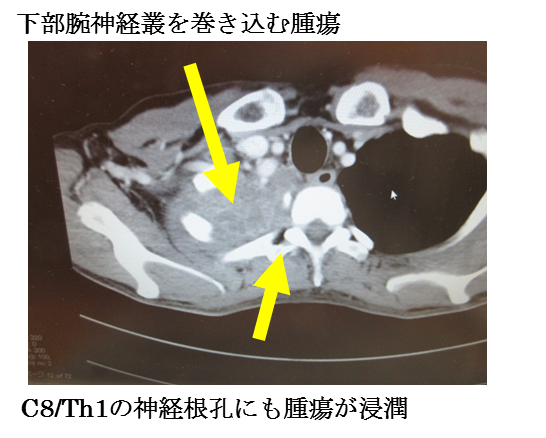
-
CT画像と症状から、肺がん再発による腕神経叢下部浸潤パターン(と神経根浸潤)と診断し、
-
- ① 反応性改善を期待して、モルヒネにオキシコドンからオピオイド・スイッチ
- ② いつくるかわからない電撃性の疼痛発作(フレアパターン)への恐怖で苦しんでいた
-
モルヒネ持続静注CADDレガシーTMで、患者自己管理(PCA)レスキュー。
システムを導入して、睡眠の長さと質が改善した。 -


① “内服レスキューは30分以上かかるので内服では間に合わない突出痛があることを忘れない。”
②“神経障害性疼痛の自律発火(Autonomic Shooting)増悪は、予測できないため精神的なダメージ、恐怖不安が大きい”
この対策として
- ⅰ)患者が自分でレスキューできる(PCA)ようにする
- ⅱ)NMDA受容体拮抗薬(ケタミンやメサドン)で発火制御を試みる
などであるが、対策ⅰ)は、ケミカルコーピング(不安・ストレス・不眠への対応として レスキューを頻用してしまう、特に夜間に多くなる)に注意が必要である。
● プレクソパシー#4-1 腰神経叢症候群
脚の動作、および、骨盤臓器の機能(排せつなど)の協働運動を行うために広範なネットワークが腰椎~仙椎にかけて形成され、これを一括して「腰仙神経叢」と呼びます。
この神経叢に、下部消化管がん、婦人科がんが浸潤すると難治性疼痛を起こします。
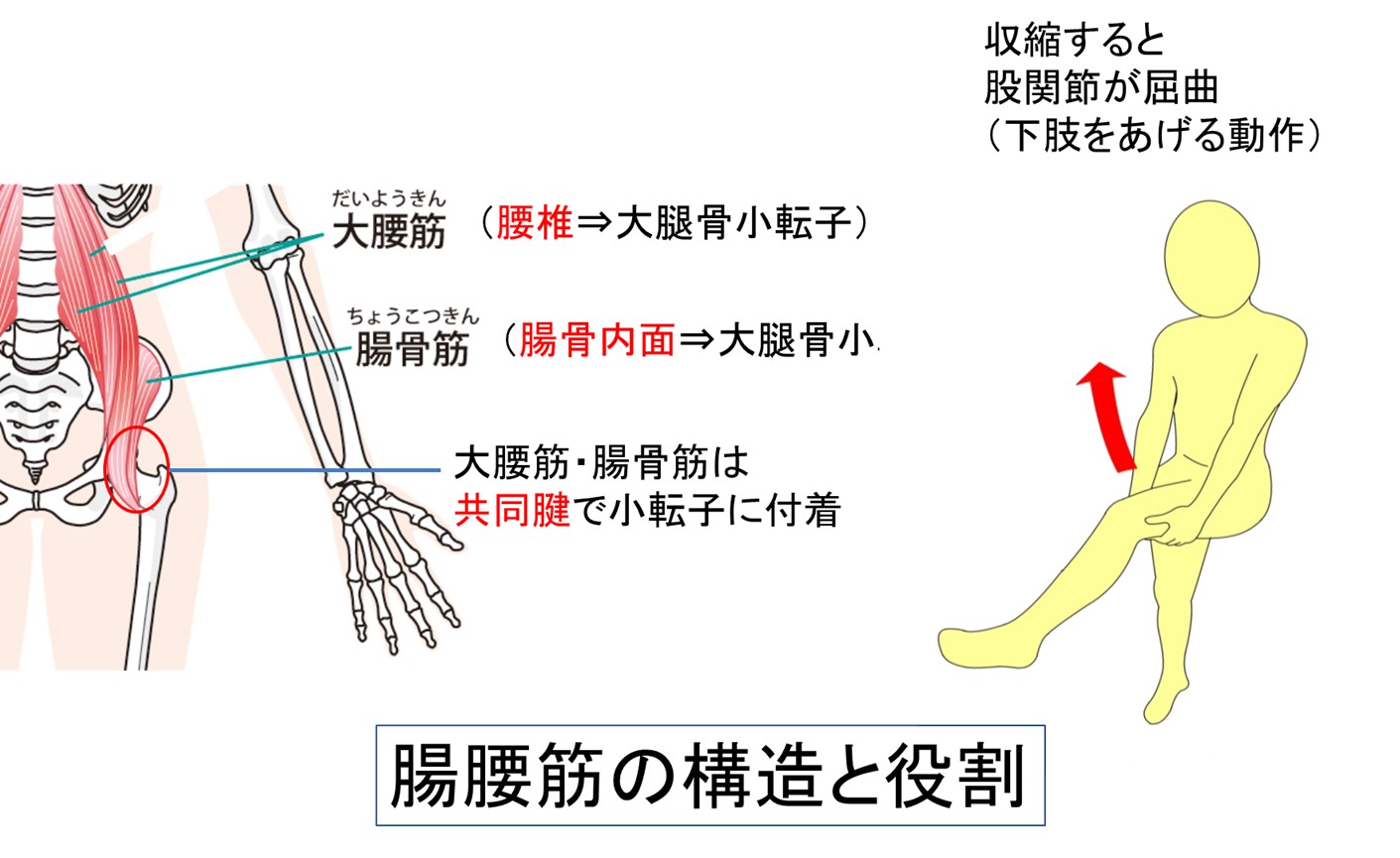
特に頻度が高く代表的なのは、悪性腸腰筋症候群(MIPS)で、大腿神経、大腰筋にがんが浸潤することで痛みと機能障害をきたします。
【腰神経叢症候群の仮想症例】
-
80歳代男性、肛門がん術後局所再発で腫瘍は増大していた。
また、2か月前に右>左の高度水腎症で両側の尿管ステント留置を受けていた。 -
この1か月徐々に悪化する右>左下肢の痛みがあり夜も寝れない、激痛のコントロールを緩和ケアチームにコンサルトされた。
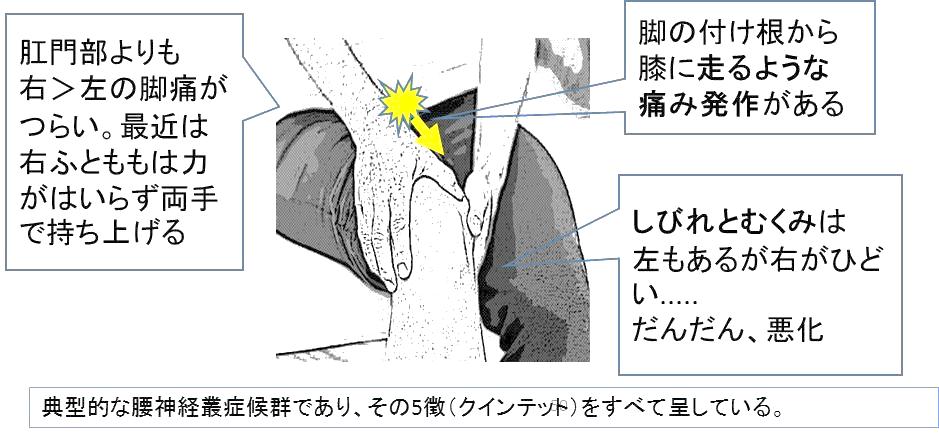
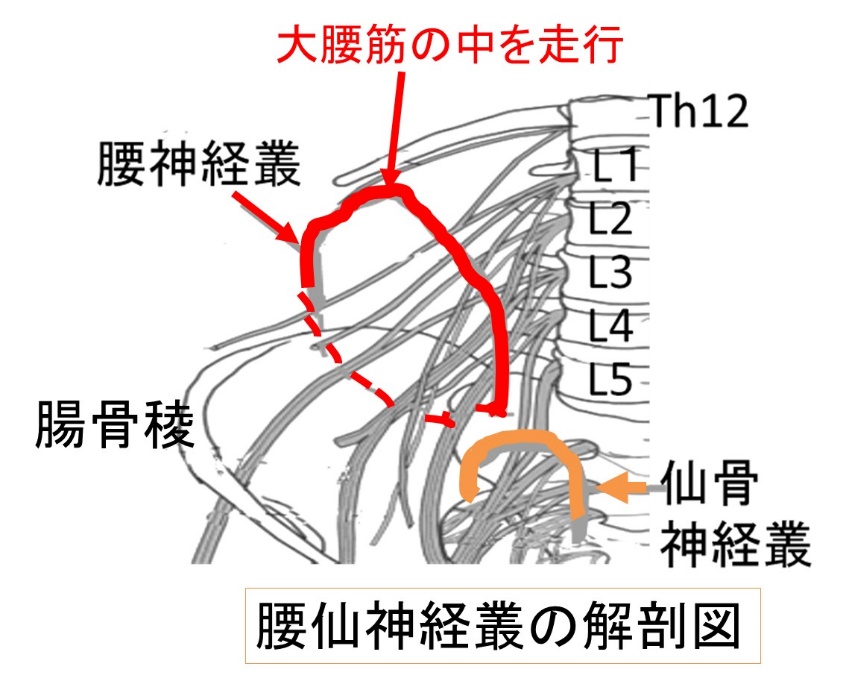
同時に上記の腰神経叢5徴がそろうことは、多くないが、このパターン(疼痛症候群の一種)を知っていれば
早期の発見と緩和治療が可能になる可能性がある
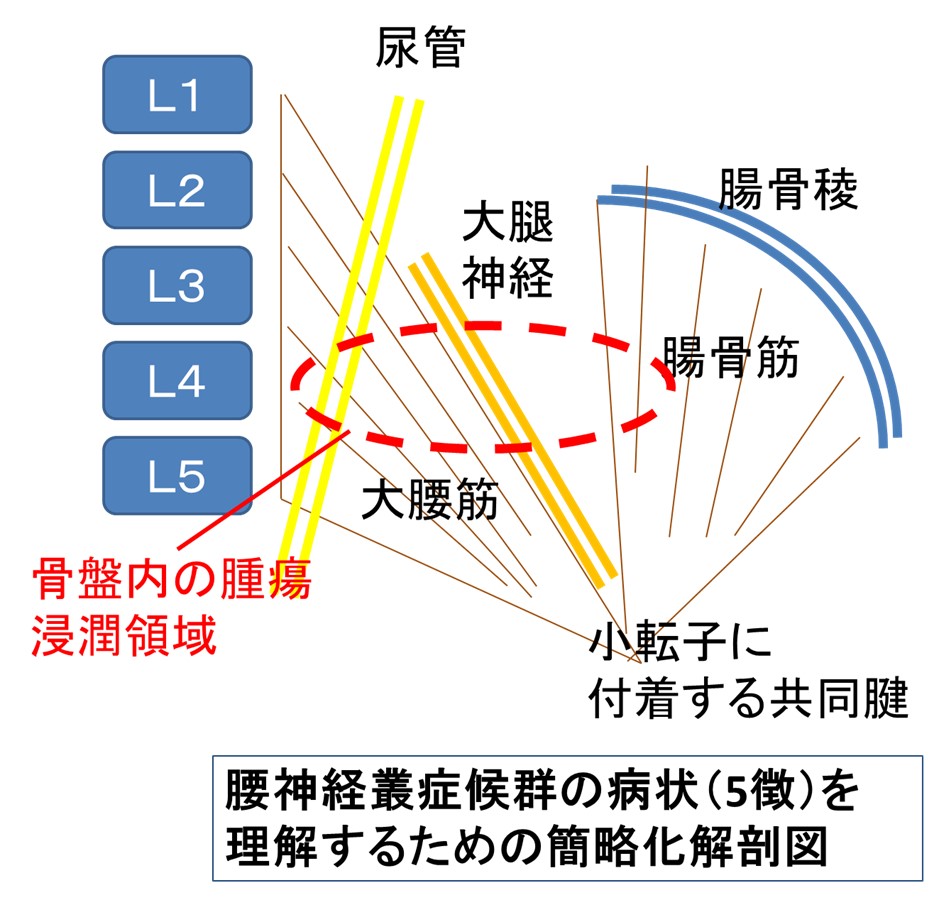

● プレクソパシー#4-2 悪性腸腰筋症候群
上記の腰仙椎叢症候群と解剖学的にオーバーラップするが腸骨筋への浸潤より大腰筋の腫瘍浸潤がメインとなる疼痛症候群(悪性腸腰筋症候群: MPS)は、婦人科がん・直腸がんなどで臨床家がよく遭遇するので、下記のようにまとめて理解することを推奨します。
冨安先生の講義スライドを改変引用
悪性腸腰筋症候群 (malignant psoas syndrome: MPS)の概念のまとめ

【仮想症例】
-
80歳代男性、腎臓がん、骨盤内多発リンパ節転移ケース。
-
疼痛とADL障害が著しく緩和ケアチームにコンサル。
-
CT画像で、腸腰筋のうち大腰筋・腸骨筋への浸潤、病側の水腎症、をみとめ、悪性腸腰筋症候群(または、腰神経叢症候群)と診断した。
-
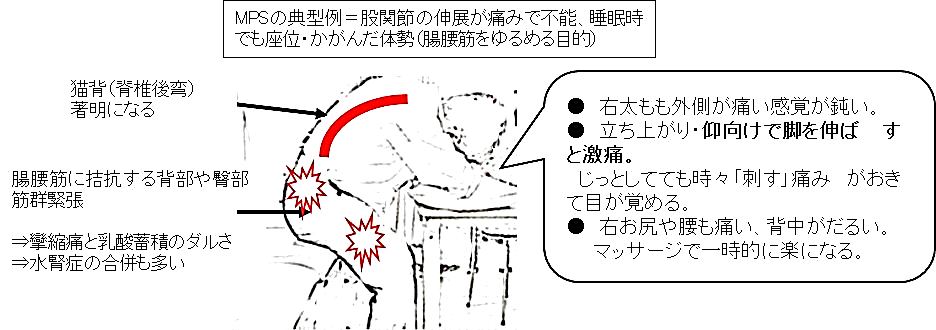
-
痛み以外の主訴として、「背部と臀部の倦怠感」があった。これは、腸腰筋の疼痛性スパズムにより、拮抗筋である背筋や殿筋が攣縮して「乳酸蓄積」していたためと推測した。
-
⇒オピオイド増量の除痛と筋弛緩薬・マッサージ治療にて、やや軽減した。
【悪性腸腰筋症候群 仮想症例】
-
腸骨筋への浸潤が著しいと、この症例のように「臥位になれず、座位のまま」というADL障害がおきることがある。
-
70歳代 男性 尿管がん 左腸腰筋症候群の痛みと診断され麻薬投与中だが除痛困難。放射線照射による症状改善のため紹介入院となる。
-

-

-
放射線照射を中心としたマルチモーダル治療(オキシコドン高用量、筋弛緩薬、NSAIDs、リリカなどの鎮痛補助薬トライアル)にてほとんど除痛できなかった。
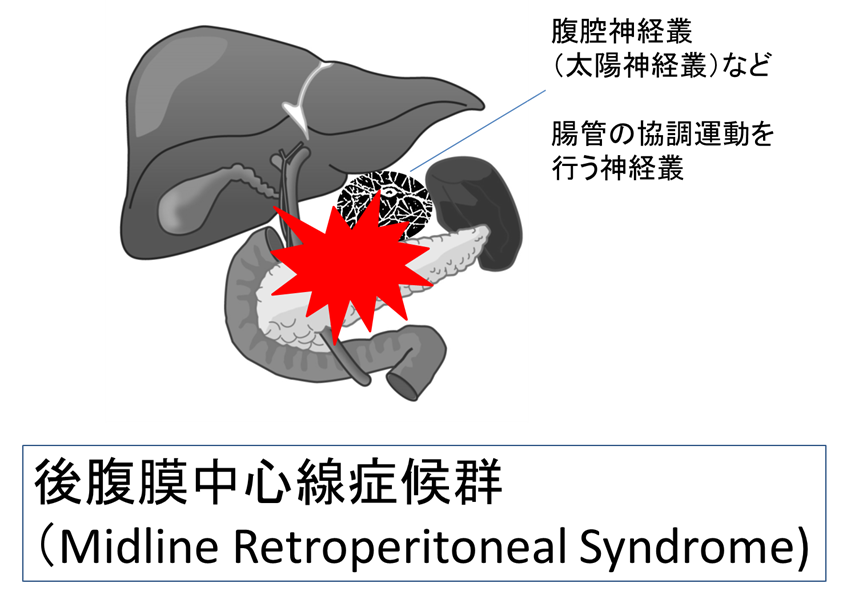
● プレクソパシー#5 後腹膜中心線症候群(Midline Retroperitoneal Syndrome)
腹腔神経叢付近の後腹膜に悪性腫瘍(すい臓がん、胃体部がん、下部食道がん、傍大動脈リンパ節転移増大)ができると、高用量のオピオイドや鎮痛補助薬に抵抗する難治性の腹痛・背部痛が起きることがある。
“オピオイドを増量しても効果がない“時は、腹腔神経叢ブロック または 脊髄鎮痛(硬膜外やくも膜下からモルヒネ・局所麻酔で鎮痛)の適応について、ペイン専門医に早めの相談を推奨します。
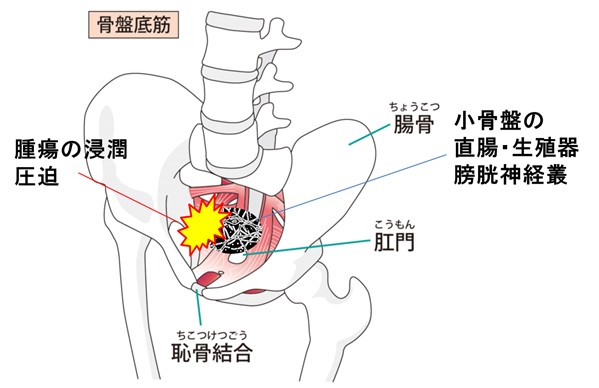
● プレクソパシー#6 悪性会陰痛(Cancer perineal pain)
骨盤底には、複数の神経叢が密集している(直腸・膀胱・生殖器の協働運動をコントロール)ので、悪性腫瘍による浸潤圧迫で難治性の痛みが起きうる。常時ズキズキとした痛みがあり、座位や歩行で悪化することが多い。
後腹膜中心線症候群と同じく、オピオイド増量に反応がない場合は専門医への早期コンサルテーションと治療を推奨します。
#3 悪循環パターンにはまってない? 典型3パターンを知ろう
● その1=便秘による腹痛からの悪循環パターン
進行がんの腹痛では、便秘が重要なファクターとなりがちです。
以下の悪循環パターンにはまらないよう気をつけましょう、最悪イレウス状態の悪心嘔吐で発見されることもあります。
「悪循環パターン#1、仮想ケース」
70歳代女性、すい臓がん術1か月で「腹痛がよくならない」ため緩和ケアチームコンサル。
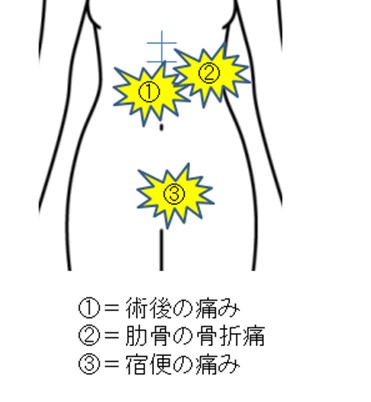
丁寧に診察して問診すると“Onset (いつから?)”
①~③とも術後からの新しい症状
なかでも③はこの1週間徐々に発生
“Palliative/Provoke (緩和と悪化因子)”
①は、モルヒネ内服レスキューで軽減・飲食で悪化
②は、咳嗽や深呼吸で悪化する
③は、「これが一番、困っている痛み」。
モルヒネ増量に伴い悪化傾向、レスキューも一時的によくなるだけ、排ガスでちょっと楽になる。
飲食で悪化するが、最近軽い吐き気で摂取が少ない。
緩和ケアチームのアセスメントは、①は術後痛、②は左第10肋骨の骨折痛、③は宿便の痛み。推奨マネジメントは、②にNSAIDs(ロピオンTM)と湿布、③に摘便・浣腸・下剤強化をしたうえで、①の除痛のためベースモルヒネを増量とした。また、「紙に図解して説明」を主治医とともに行った。

翌日には、①~③とも著明に軽減し「楽になった」と笑顔あり。

“進行がんの痛み原因は、複数ある方がむしろ多い。腹痛を診察するときは、少なくとも1つの原因は便秘によるもの?と疑い悪循環パターンを避けよ“
● その2=骨転移・変形痛が、除痛(オピオイドなど)で悪化して増強する悪循環パターン
Cancer-induced bone pain (CIBP) がん性骨疼痛の鎮痛において、整形外科・リハビリテーション的なアプローチ(コルセット固定や、負荷軽減ADL指導など)をせず、オピオイドだけで対応すると、逆に悪循環で痛みやADL悪化を招くことがある。
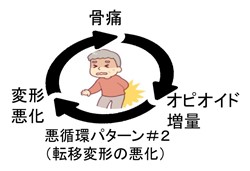

“骨転移痛の除痛は、逆に骨折を招く可能性がある、と警戒し患者・家族にくりかえし説明をせよ。「おさまった痛みが、また激痛として出現した」なら、骨折であろう。“
● その3=せん妄とオピオイド増量による悪循環パターン
せん妄、には不安・恐怖がつきものなので、たいていは疼痛閾値が低下しています。オピオイドで「せん妄を考慮せず」対応すれば以下の悪循環パターンにはまるリスクがあります。
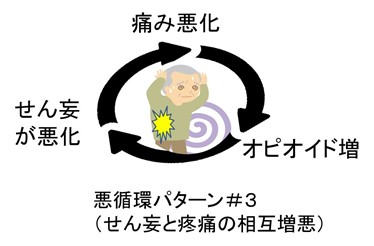

痛みは第5のバイタルサインではありますが、意識は第1のバイタルですので、せん妄の治療を優先することを推奨します。
「悪循環パターン#3、仮想ケース」
80歳代女性、咽頭がん頸部リンパ節の顔面激痛で入院、除痛目的で緩和ケアチームコンサル。痛み発作(神経障害性の疑い)へ、オキノーム2.5mg/回レスキュードーズが処方された。
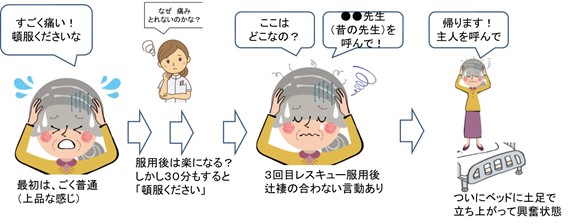
ところが、レスキュードーズのたびに、混乱状態が悪化してしまい、結局はハロペリドール筋注などの「せん妄」治療を行ったところ、一晩熟睡して翌朝からは1日1回のレスキューで収まるようになった。
#4 痛みの波(突出痛)がコントロールできてないのでは?
● 痛みの波は生活や心理への影響が大きく、「痛みがとれてません」 患者評価の主因

● 動作時痛は、ADLのダメージであり、予測できない痛み発作は、精神的ダメージになる
(ポートノイら、1999)

● どういう波(突出痛)があるか?は、医療者から尋ねるべきです。
説明させるのではなく、「話し合い」で選んでもらう、のを推奨します。
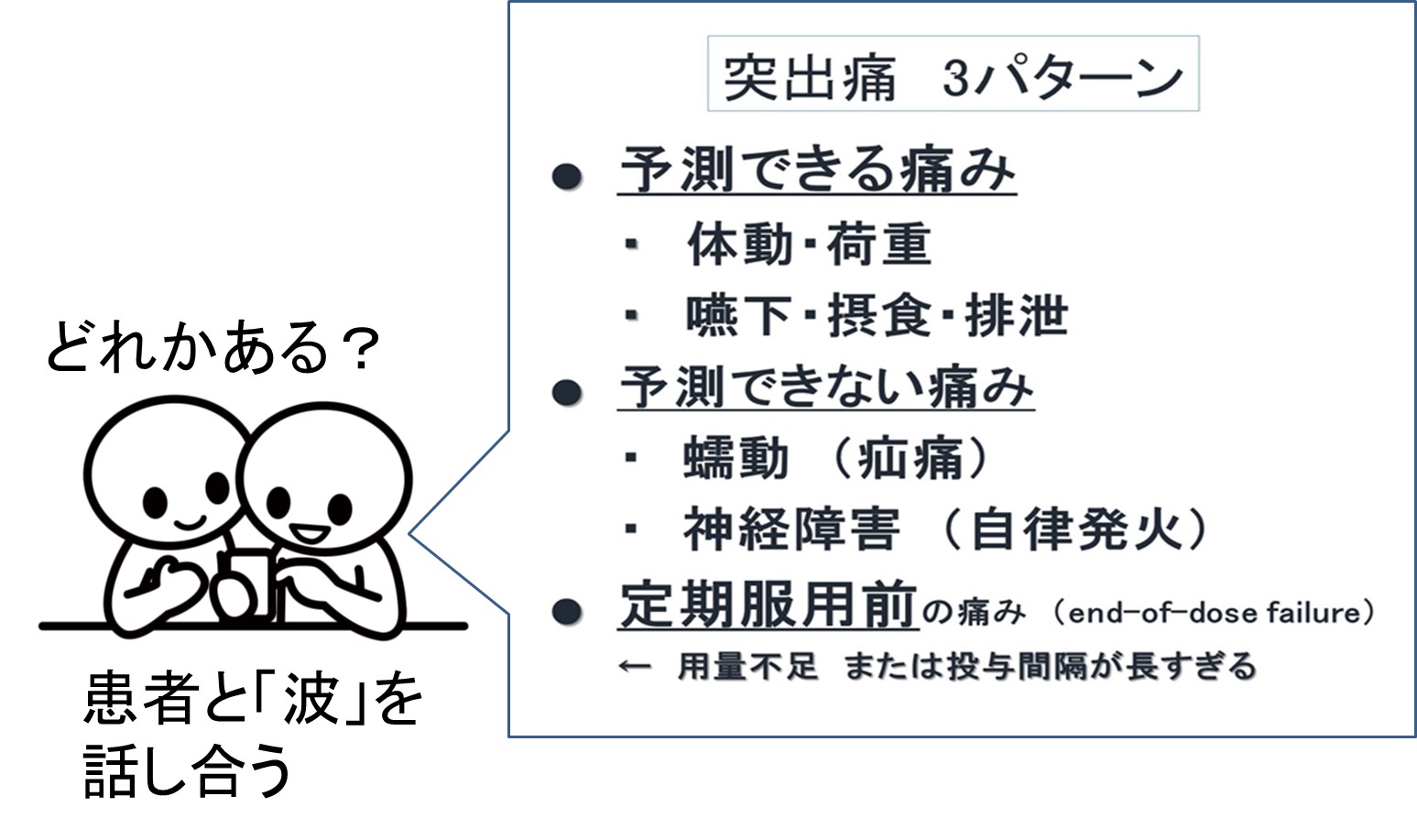
● 予測できない激痛発作には、不安と恐怖が伴っています。したがって以下の①②が必須です。
- 痛みについての、わかりやすい説明。
- これですぐに楽になるという除痛手段の提供、できれば自己管理(Patient Controlled Analgesia)を。
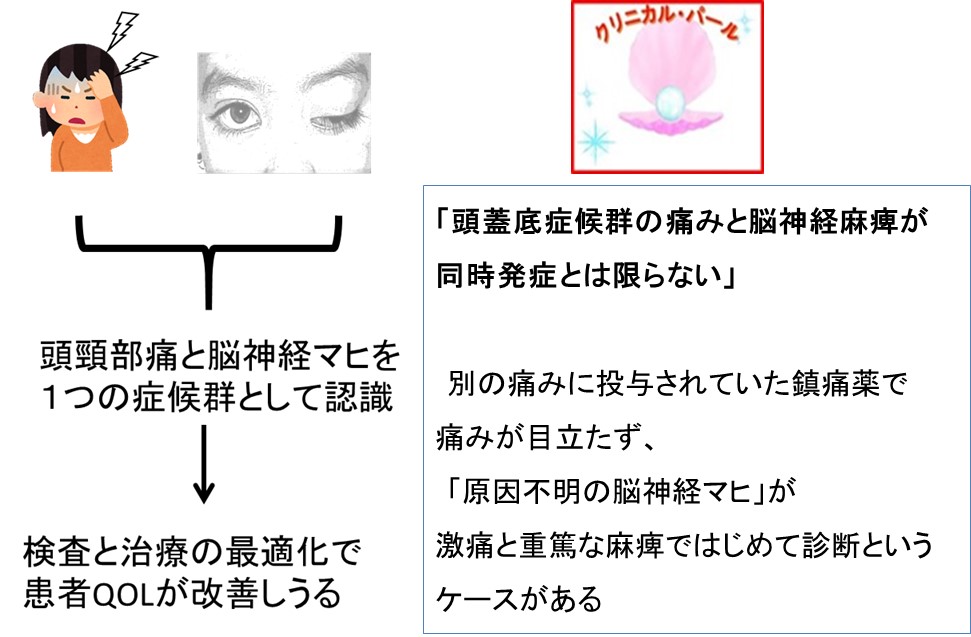
【症例:神経自律発火の突出痛に、皮下注PCAが有効であった頭蓋底症候群の1例】
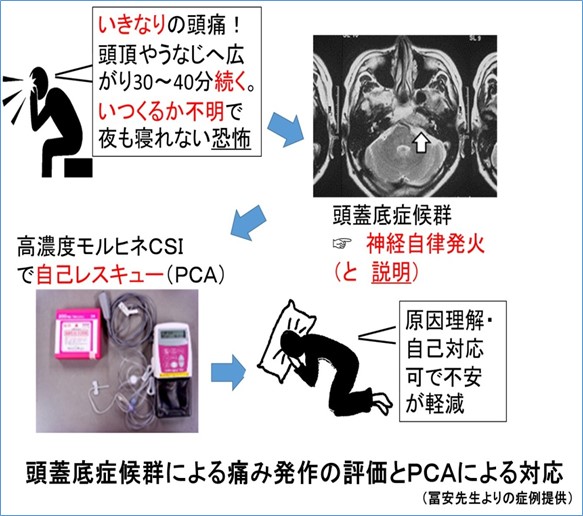
- 頭蓋底症候群とは
- 頭蓋底の脳神経孔に転移することでおきる「疼痛と脳神経障害セット」症候群
-
- 神経障害性を含む頭痛(持続+突出痛)
- 神経が通る頭蓋底孔のがん浸潤でおきる脳神経マヒ
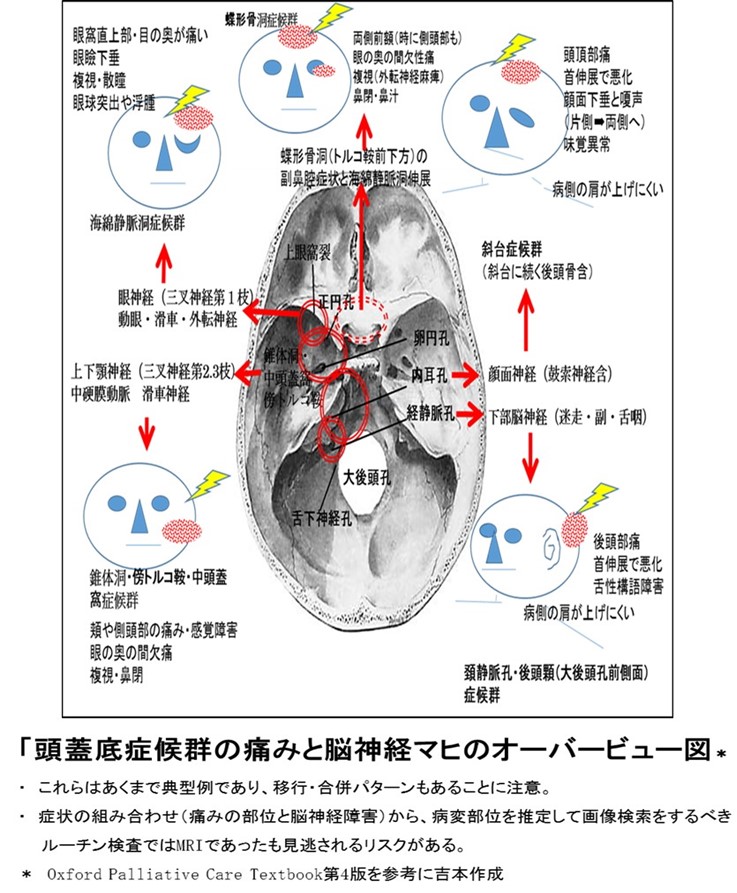
上記2つが、転移部位により多彩な病状セットを呈する。
ルーチンのCTやMRIでは見落とす可能性があり*、この症候群の可能性を読影医に伝えて下さい。
* 冨安ら、Palliative Care Research, 2016
この症候群を知っていればターゲット部位を絞った精密CTで診断できることもあり、MRIが撮影困難なケースではとくに有用な情報です。
● 転移する神経孔と痛み部位のパターンを図にまとめたものを示します。
● 予測できる痛みのうち、動作時痛には、「薬以外の方法」を要することが多いです。
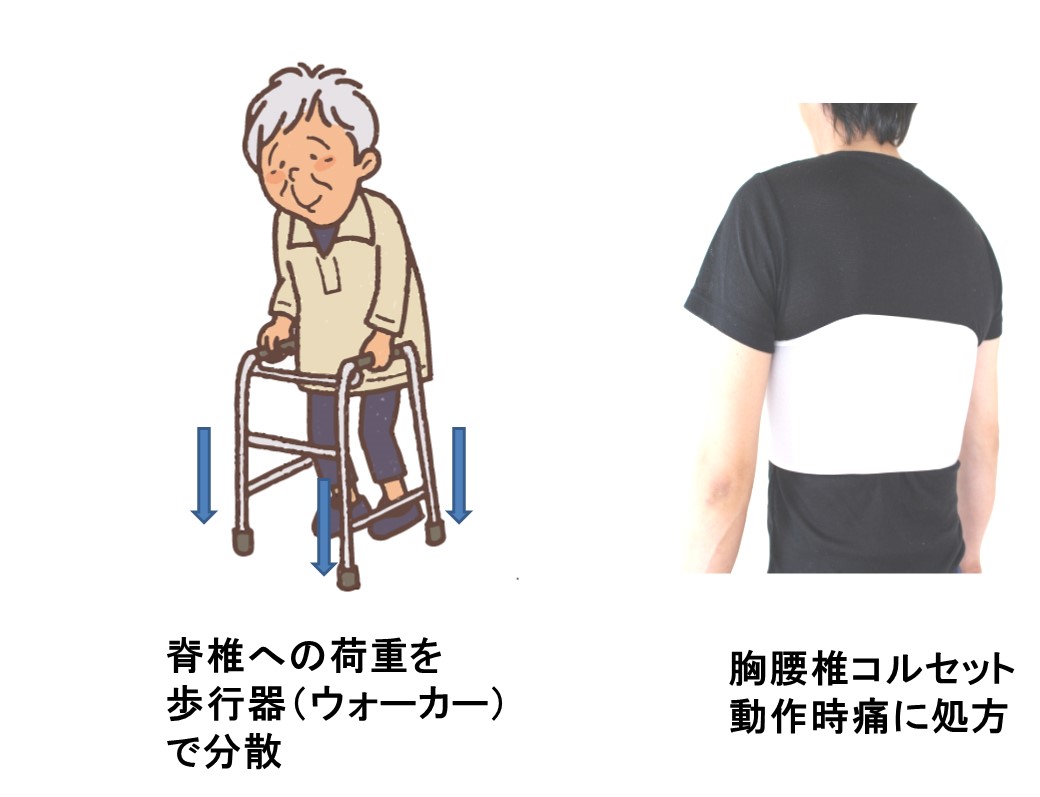
● 骨の動作時痛は、「骨折の警告」の可能性大、とくに背骨や大腿骨は要注意です。
- 困ったら理学療法士・作業療法士・リハドクターにコンサルを。
- 鎮痛薬と骨折変形の悪循環に注意が必要です。
- WHOガイドラインの原則に反している処方では?
- 処方による副作用を熟知して回避できているか?
- 痛みの強さと、鎮痛薬の強さが釣り合ってない?(By the Ladderの原則違反)
- ドーズが足らない? (For the Individualの原則違反)
- 切れる(不足する)時間帯があるせい?(By the Clockの原則違反)
- 副作用対策と説明が不十分 では?(Attention to Detailの原則違反)
- 投与経路は患者にとって最良かな? (By Mouthの原則違反)
- オピオイドの増量幅(ドーズアップ)は、20%~50%程度です。
- 高齢者や副作用リスクが高いケースでは、20%までが安全。
- 激痛かつリスク少ないケースでは50%までの増量を検討してください。
- 突出痛とベース痛みが違う性質の可能性あり
- ベース疼痛がほぼゼロで、回数が多い突出痛がある時は過量投与になりうる
- 中京病院では、オキシコドン注やトラマール注が院内採用されているので、換算比率を病棟薬剤師に相談して、なるべく同じオピオイドで静注・持続皮下注管理を推奨します。
-
- 理由
- 経路とともに薬種まで、別のオピオイドに切り替えると、経路変更と薬剤変更を同時に不安定な病期に行うことになり危険が増すからです。
- 胃十二指腸潰瘍の既往・現病歴はあるか?予防薬はでているか?
- 腎障害は大丈夫か?(造影剤との併用、脱水、糖尿病ケースに注意)
- 喘息の既往・現病歴は? (特に高齢女性で副鼻腔炎あり、感冒時の喘鳴あり、など)
- 薬疹の既往は?
- COX2選択性NSAIDsもありますが、①進行がんの疼痛には効果が弱い、②高齢者での心毒性・腎毒性 があるため、我々の緩和ケアチームは推奨しない事が多いです。
- 糖尿病ケースの腎機能は、血清クレアチニン値予測より、ずっと低い事があります。
- 薬疹の既往も問診してください。NSAIDsは、抗生剤とともに数日~2週間してから遅延性薬疹が起きてくる可能性を忘れないでください。
- 消化性潰瘍の予防にはプロトンポンプ阻害薬が必要です。H2ブロッカーは通常ドーズでは不十分であることが国内の研究でわかっています。サイトテック(ミソプロストール)も有効で保険適応ありえますが、吐き気と下痢を起こすため、好まれません。
- 抗がん剤投与中のケースでは、
- 高用量のステロイドが入るメニューが多いので要注意。
- アリムタ( ペメトレキセド)投与・投与予定例では、NSAIDs腎毒性を増強するため禁忌。
と考えましょう
- 最強の抗炎症・鎮痛作用をもつ特殊なNSAIDs(地上最強)。
- 膀胱痙攣を含む骨盤内疼痛や骨転移の激痛発作で、「これでないと取れない」事もあります。
- 連用による消化性潰瘍発生・出血リスクが非常に高いこと
- 患者の依存性がおきうる(条件づけで「好むようになってしまう」)
- 脂肪肝・慢性肝炎などの肝疾患
- 多発肝転移・胆汁排泄障害
- 飢餓・低栄養状態(解毒酵素の枯渇リスク)
- 理由①
- オピオイド受容体が残存している可能性があること
- 理由②
- トラマドール、タペンタドール、メサドンのように、オピオイド受容体以外の効果を併せ持つオピオイドがある。
- オキシコドン、商品名オキシコドン徐放錠・オキノーム散、オキファスト (内服と注射)
- 塩酸モルヒネ、商品名オプソ液、アンペック坐剤、塩酸モルヒネ注 (内服、坐薬、注射)
- フェンタニル、商品名フェントス、アブストラル、フェンタニル注 (貼付、舌下、注)
- トラマドール、商品名トラマール* (内服、注射)
- タペンタドール 商品名タペンタ (経口のみ)
- ペンタジン、商品名ソセゴン (内服・注射)
- ブプレノルフィン、商品名レペタン (坐薬と注射)
- メサドン、商品名メサペイン (内服のみ、処方医の制限あり)
- (注意1)
- ソセゴン(ペンタゾシン)は、依存性形成リスクに比して鎮痛効果が低いため処方を避けてください。
- (注意2)
- ⑥と⑦は、拮抗作用があり、すでにオピオイドが処方されている場合、拮抗作用で疼痛が悪化するリスクがあります。この2つを処方すると中京病院電子カルテで処方時に注意喚起バルーンが出ます。
- (注意3)
- ⑧メサドンを処方するには、専用Eラーニングを修了して「資格」が必要です。
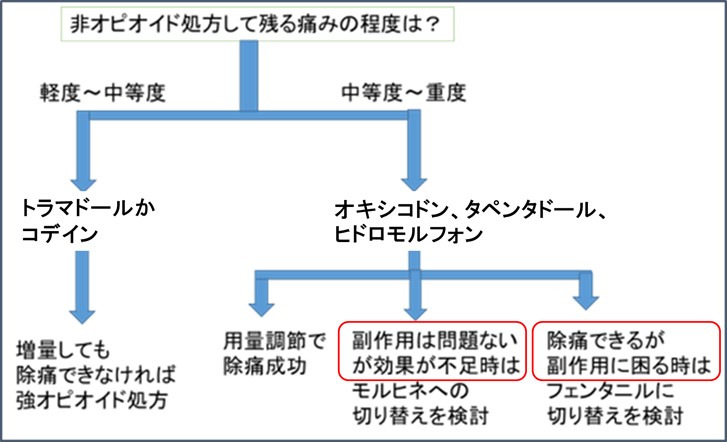
- 上図でモルヒネに切り替えても除痛できないときは、メサドンを検討します
- フェンタニルに切り替えるのは、麻痺性や宿便性イレウスを回避する目的が多いです。
- 切り替え時は、(経験や自身があっても)薬剤師やチームメンバーと「ダブルチェック」することを医療安全上、推奨します。
- 投与経路変更 や オピオイド切り替えの換算比率については 厚労省麻薬適正使用ガイダンスを推奨します。
- オピオイド鎮痛薬の投与経路(製剤)の変更例が 25ページ 図3-2に掲載
- オピオイド換算比については 30~32ページ、図3-6 (1)~(7)に掲載
- 制吐剤の予防投与が好ましいと思われる症例のリスト
- 投与前から悪心嘔吐がすでにある (上部消化管原発、多発肝転移など)
- 化学療法などで強い悪心嘔吐を過去に経験している
- 今後の急激なドーズアップや頻回レスキューが予想される
- 乗り物酔いしやすい体質
- いったん悪心嘔吐がおきると服薬拒否が予想される(不安が強い)
- 薬剤の種類が増えることを苦にせず、自己管理を好む
- 嘔吐によるリスクが高い(例 消化管出血や誤嚥性肺炎など)
- 予防投与を行わず、悪心嘔吐が出現してからの対応で良いと思われる症例のリスト
- 消化管・腹部内臓に病変がない(例 肺がんなど)
- 化学療法を含め過去に強い嘔気嘔吐を生じたことがない
- 薬剤が増えることを強く拒否する
- 精神的に安定している
- 嘔吐のリスクが低い
- 非経口投与のオピオイド
- 今後、急激なドーズアップや頻回レスキューが予想されない
- 中枢性の吐き気への対応=ノバミン、トラベルミン、糖尿病がなければジプレキサ2.5mg/日夜か夕方1回(高齢者などハイリスクでは1.25mg/日)が安全です。非経口不能例では、セレネース注を使用(1日2.5mg以下にとどめ数日以内に中止)
- 末梢性(消化管の蠕動障害)への対応=プリンぺランTM、大建中湯TM、宿便対策(スインプロイクTMを、脳転移なしであれば検討)
- 薬剤性に誘発される場合は、手指震戦は目立たないことが多いことにもご留意ください。
- 薬剤中止で、すぐ改善する事も多いですが、週単位の改善を要するケースもあります。中止して改善しなくても、薬剤性パーキンソン症候群を否定できません。
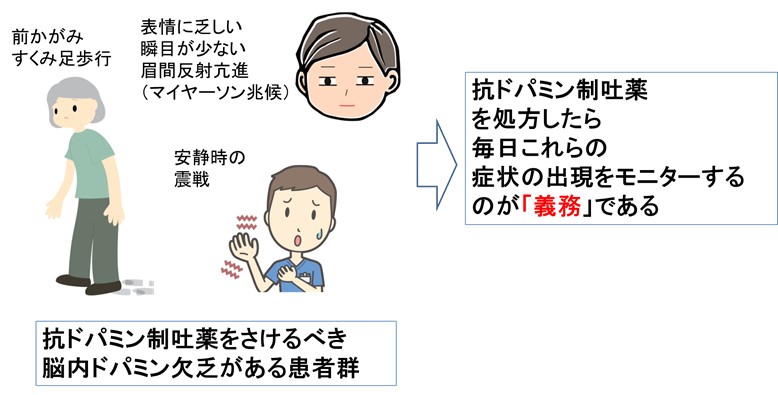
- 理学所見として、マイヤーソン兆候(眉間の叩打反射の更新、1回の刺激で2回以上瞬目することもある)をみつけるなどして早期に発見し対応することを推奨します。
- 薬剤性パーキソニズムによる合併症として、転倒と誤嚥性肺炎があります。抗ドパミン薬⇒誤嚥⇒肺炎でせん妄悪化⇒抗ドパミン薬の悪循環=致死的です。悪心嘔吐とパーキンソン症候群とのリスクを比較して処方の是非を考えましょう。
- ハイリスク例には処方しない!(出すなら、抗ヒスタミンなど)および、どうしても処方をするときは、可及的に早く(数日以内に)制吐剤を中止する事が重要です。
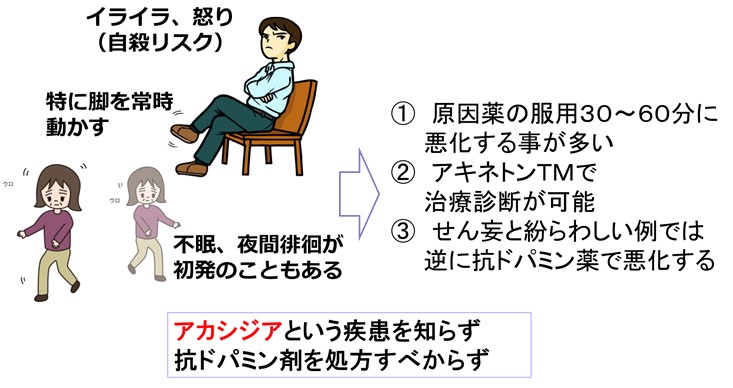
- 典型例の診断は問題なく診断できますが、せん妄との鑑別(合併もある)が難しいケースもあります。治療薬(アキネトンやベンゾジアゼピン系)がせん妄を悪化させることもあるので、緩和ケアチームにご相談ください。
- アカシジアの治療は、抗コリン作用のある抗パーキンソン薬であるアキネトン(ビペリデン)が特効的に短時間で症状を緩和でき、治療的診断として行うことも可能です。ただし緑内障や排尿障害など抗コリン薬共通の副作用があるので留意してください。
- アカシジアの症状を患者が訴えた場合には、制吐剤はドパミン拮抗作用のないもの(抗ヒスタミン剤 トラベルミンなど)に変更してください。
- 軟化下剤のマグネシウムは、オピオイド投与例では1g/日では不足、2g/日 程度を推奨
- 脳転移がないケースでは、ナルデメジン(スインプロイクTM)を検討ください。オピオイドが高用量になってからでは退薬症候が重症になる可能性があります。
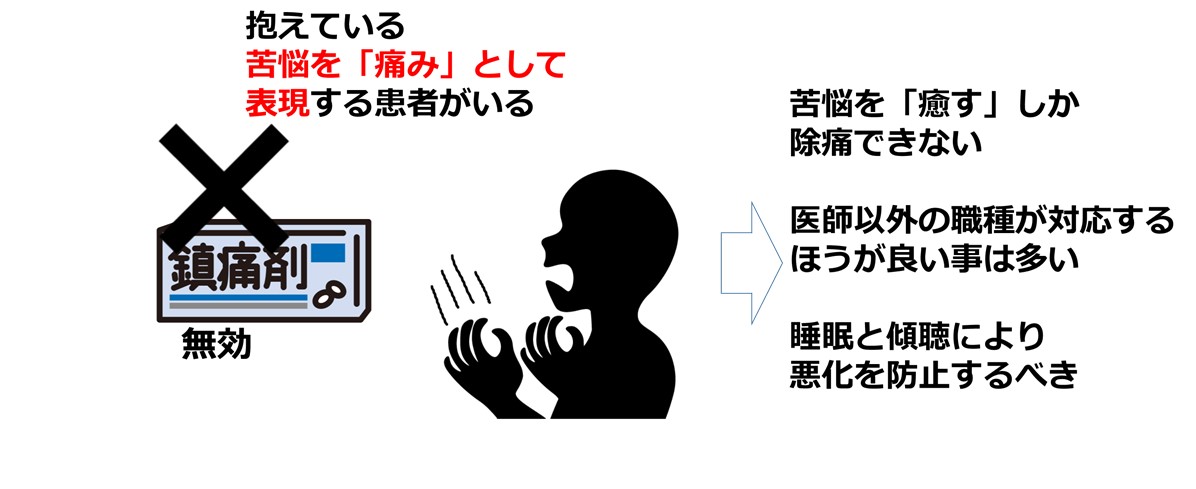
- この「苦悩」の探索に、トータル・ペインの概念(心理的痛み、社会的痛み、霊的痛み)が有用なことがある。
- 苦悩の探索やケアには、訓練が必要であり、医師以外の職種で対応するほうがよいケースは少なくない(例 認定・専門看護師、心理士、チャプレン、音楽療法士など)
- 苦悩への対処(コーピング)手段として、鎮痛薬を異常に頻回使用する患者群もいる。いわゆるケミカルコーピングとして、乱用と正常使用の中間的な位置づけがされる。
- 身体的な痛みが激しい(フレア)などコーピング以外の因子を除外しないと危険 (精神・スピリチュアル痛と混同しないこと)
- 強い痛み以外には使わない等の患者教育を行う (痛みの原因を 紙に書くなどして、わかりやすく説明する)
- 常同行動の1種と考えてエビリファイTMを試してみる
- 予後と全身状態がよければ、精神科に相談して、抗うつ薬や心理療法を試してみる

● 痛みの波がとれずに困った時も、システマティックに考えましょう。
ⅲ)鎮痛薬の使い方に、工夫の余地があるのでは?
● 処方された鎮痛薬、特にオピオイドが、効かない ときに考えるべきことは
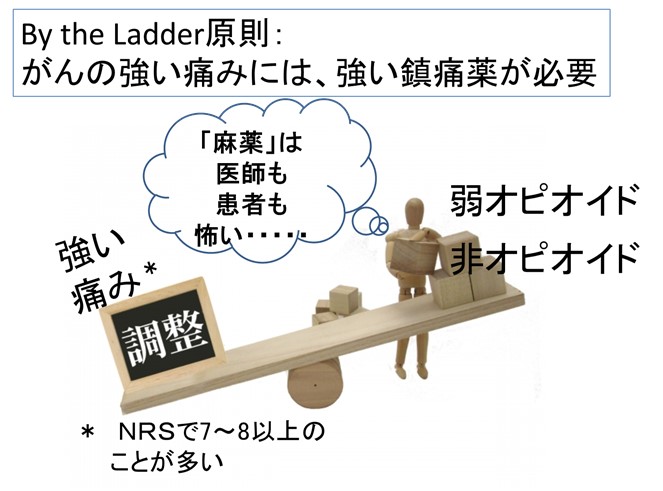
● まずWHO方式がん疼痛治療法(WHOガイドライン)の5原則チェックをしましょう。
● 5原則のスタートは、痛みと鎮痛薬の強さを「釣り合わせる」 By the Ladderから
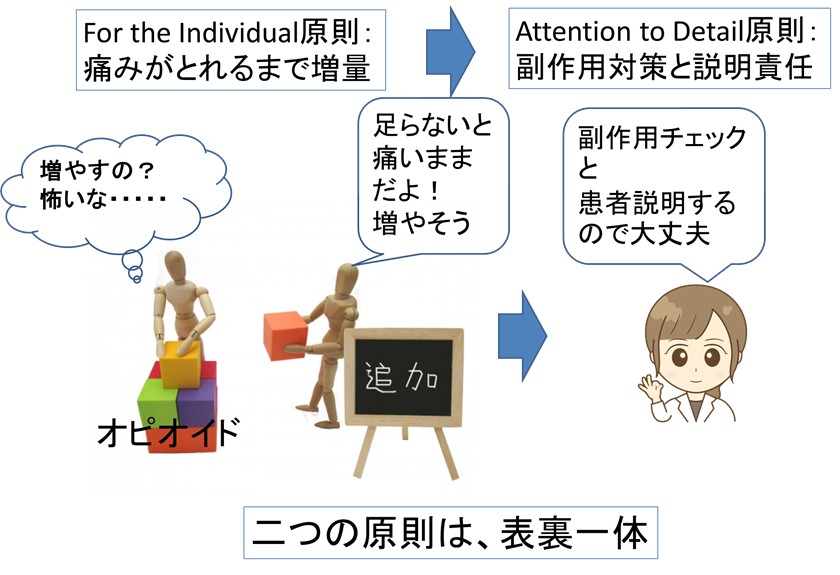
● 国内で使えるオピオイドの種類が増えてきたので、「開始ドーズ」の一覧を示します。

● 麻薬(強オピオイド)は、用量が足らないと「副作用だけでて 痛みが続く」ことになります。ただし、増やすには、ひと工夫が必要です。
過去1日のレスキュードーズを合算して、翌日その半分をベースに追加する方法もあります。
しかし、我々のチームでは
という理由から(高齢者・せん妄ハイリスクケースでは特に)推奨しません。

● オピオイドの(特に初回)処方には、リスク管理という責任が伴います。
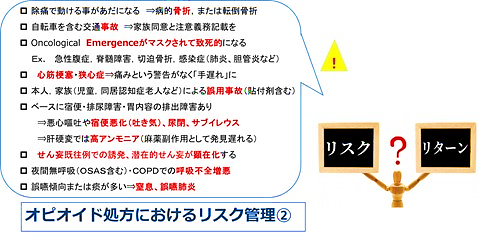
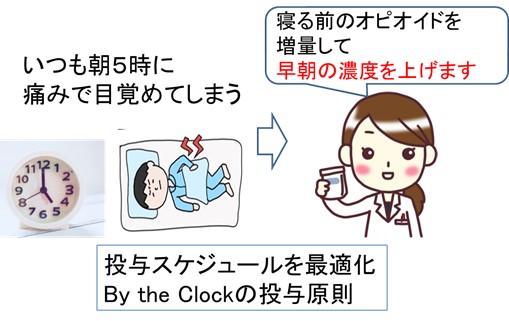
● 痛みがとれないのは、オピオイド投与スケジュールが不適切なことが原因かもしれません。
痛みの強くなる時間帯をカバーするよう「最適化」しましょう。
● By Mouthの原則=投与経路の最適化
患者さんの生活を考慮して検討しましょう。
患者さんの入院・在宅生活を良く知っている、看護師さん・ご家族に相談しての処方が必要なこともあります。
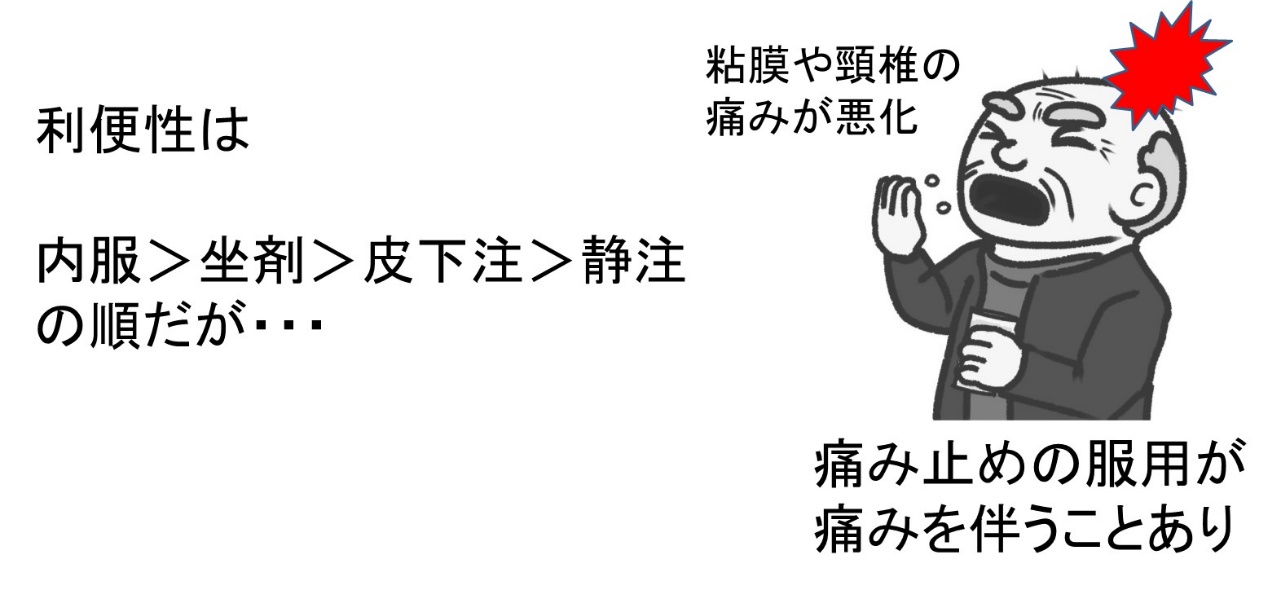
● オピオイドが飲めなくなった時の対応も By Mouth の原則の応用です。
● オピオイドでとりにくい痛み(骨などの耐性痛や炎症性)に対し、鎮痛補助薬的にNSAIDsを上乗せ(併用)するときも、以下のようなリスク管理を推奨します

● 逆にNSAIDsで除痛できず、オピオイドを導入する際は、NSAIDsを急に中止せず、当面はオピオイドとの「併用」を推奨します。
理由は、以下の2つです。
① 相加効果=オピオイドにない抗炎症作用による鎮痛で「すっきり鎮痛」という強み
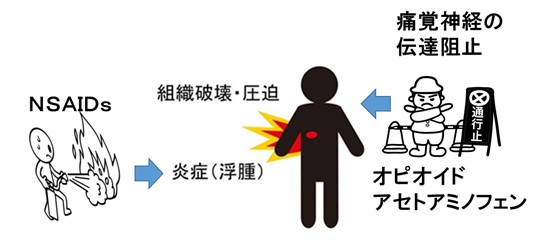
② NSAIDs中止リバウンドによりオピオイド急増が余儀なくなり副作用が強くでる。

● 体性痛・炎症痛に対する「切り札」、ボルタレン(ジクロフェナク)坐薬
ただし、諸刃の剣であり
の2点を念頭に置いての処方をお願いします。
的場元弘、がん疼痛治療のレシピ、春秋社、2007年より引用。
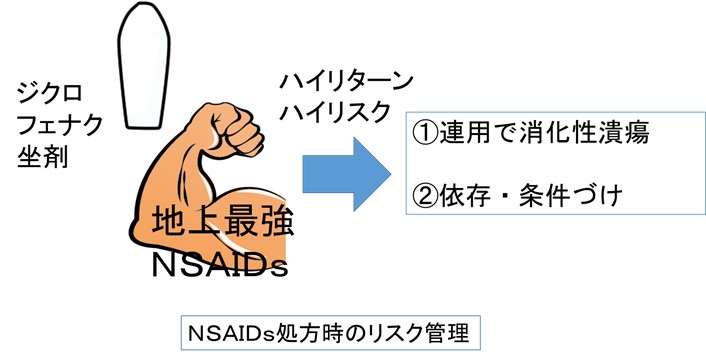
● 「痛みとれない!」にアセトアミノフェン(ACT)追加を検討
・ 腎不全・腎障害・消化潰瘍リスクのケースではNSAIDsよりACTを検討。ACT(アセトアミノフェン)を、2.4~4.0g 分3~4を推奨します。
オピオイド同様に、血中濃度と鎮痛効果に相関関係があり、低用量(1回服用500mg未満1日量2g未満など)では鎮痛効果が不十分です。
・ 肝機能障害を起こす可能性があり、定期的な採血が推奨されます。
ハイリスク例を認識してください。
・ 嚥下困難例では、シロップ製剤でなく「簡易懸濁」を推奨します。
ACTの小児用シロップ製剤には重篤な下痢を起こすレベルのソルビトールが矯味剤(人口甘味)で添加されている*ので回避してください。
岡﨑 敬之介ら、医療薬学、2015
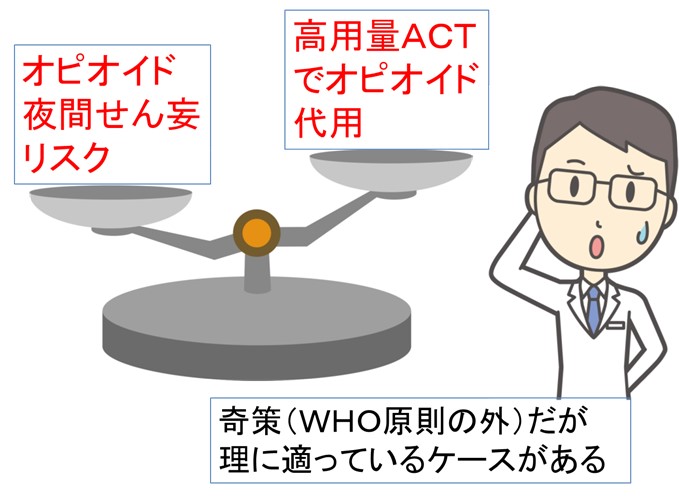
● NSAIDsとACTの相加効果による「奇策」=NSAIDsだけで除痛できないが、オピオイド導入のリスクが高い(すでに夜間せん妄がある、呼吸状態が不良)の解決策として、NSAIDsとアセトアミノフェン2.4~4.0g 分3~4を併用し「時間稼ぎ」する。
または、NSAIDsをベース定期にしておいて、レスキュードーズとして夜間の痛みの頓用(800mg/回程度)という変則的な処方で、夜間オピオイドによるせん妄を回避する「裏技」もあります。
(森田、緩和ケアちょっとしたコツ、青海社より改編引用)
● “痛みがとれない“に対して「鎮痛補助薬」を投与するコンセプト
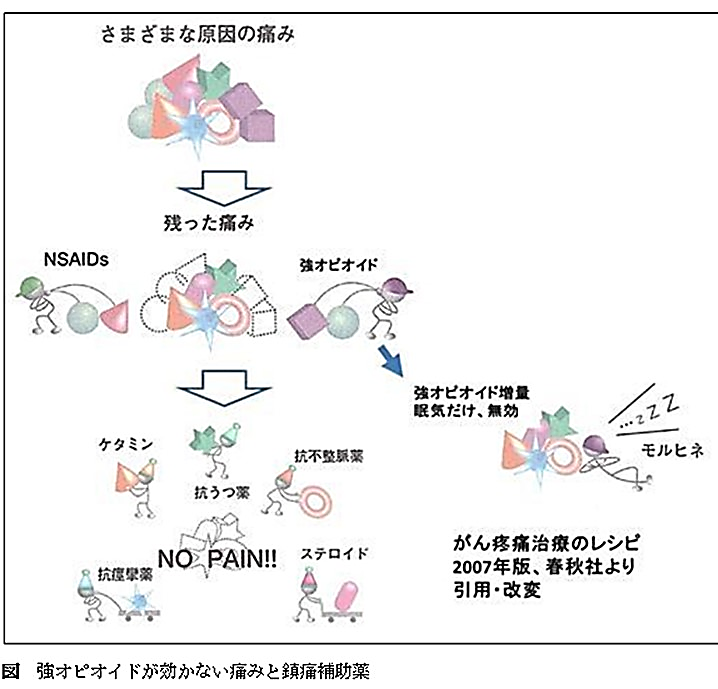
上図のように、まずは、強オピオイドとNSAIDsで、「とれるだけとってから」特に、オピオイドを増やしても「痛みがとれず眠いだけ」に対して鎮痛補助薬の導入を検討しましょう。
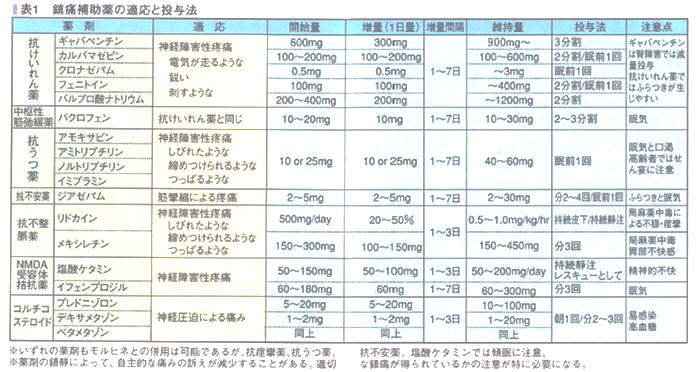
● どのような痛みに対し、どの鎮痛補助薬を、どれぐらい、どうやって処方するかを、的場元弘先生ががん疼痛治療のレシピ2007年春秋社において一覧表にまとめておられ、臨床での有用性が高いので参考にしてください。
【鎮痛補助薬の適応症状および投与方法・副作用】
● 鎮痛補助薬よりオピオイドの方が、神経障害性疼痛に効くことは少なくないことを考慮しましょう。

・ 末梢神経への効果レビュー(Finnerup 2005)はオピオイドは「打率がいいグループ」に入る事が示されています。
● 中京病院で 院内処方可能なオピオイド
中京病院で院内処方可能なオピオイドは、以下の8種類です。
* アセトアミノフェン合剤のトラムセットも採用ありますが、がん性疼痛には適応がありません。
● どのオピオイドを、使うか? 中京病院緩和ケアチームの大まかな方針は以下の図
● 各オピオイドの切り替え(スイッチ)具体的なタイミングについて

https://www.mhlw.go.jp/bunya/iyakuhin/yakubuturanyou/dl/iryo_tekisei_guide2017b.pdf
(注意) レペタンは、ほとんど当院のがん疼痛には使用されていません。
麻薬のナロキソンのような拮抗薬がない、腎障害で濃度があがりやすい、有効限界があることがその理由です。
● Attention to Detail=副作用対策 とくに悪心嘔吐は、患者がオピオイドを恐怖する原因の1つなので、よく考える必要がある問題です。
オピオイド使用時の制吐剤について 中京病院緩和ケアチームの見解
オピオイド開始時には制吐剤(ノバミンなど)を5~7日ほど処方するという意見もありますただしエビデンスという見地からは(国内・海外のガイドライン)「全員に使用してもしなくてもよい」されています。
我々の見解=オピオイドの吐き気予防、または対応の副作用対策は WHO5原則のうち With Attention to Detail (患者ごとに細かい配慮をもって)の通り患者さんごとに詳細な検討をすることを推奨します。
● オピオイド処方時の制吐剤の選択について
● 制吐剤の副作用リスクマネジメントについて
・ 薬剤性パーキソニズム(うつ状態、能面様顔貌、ぎこちない歩行)発生に注意が必要で、
誤嚥性肺炎や転倒骨折による、致死的な経過をとる「薬害」を
全力で回避してください。
・ 投与前から高齢者では血管障害性(多発性の微小脳梗塞)のパーキソニズムをもっている症例も少なくないので、
患者に「すくみ足、歩きにくさ」「ものを掴むときの手指の細かい震戦」がないことを確認したうで、抗ドパミン作用のある制吐剤を処方してください。
処方した後は、薬剤性パーキンソン症候群がないか?を観察する習慣をつけてください。
● アカシジア(夜間不眠、不安感、焦燥感、落ち着かない感じ、イライラして怒りっぽい、下肢や臀部のムズムズ感)も苦痛が著しく重要な副作用です。
● オピオイドによる便秘には、耐性形成がなく予防的な下剤処方が必要です。
ⅳ)身体以外の「痛み」が除痛を妨げているのかも
● 痛み自体の問題、処方の問題を検討したうえで、除痛できない理由が、精神的な問題
不安・恐怖感(これらには、しばしばせん妄が隠れています)ではないか、と検討しましょう。

ケミカルコーピングへの対応は、困難であることが多いが、当院緩和ケアチームの経験からの注意点とヒントとしては、
“分単位秒単位のレベルで「突発」した「初体験の激痛」は、緊急性のある痛みかもしれない。様子見(Wait-and-See Approach)はハイリスク“